Расширение воротникового пространства у плода: причины последствия
Содержание:
- Каким образом определяется показатель ТВП?
- Нормальные значения толщины воротникового пространства
- Что означают отклонения от нормы
- Толщина воротникового пространства. Норма
- Какие патологии выявляет ТВП
- Почему у плода могут появляться отклонения ТВП от нормы?
- Что делать при обнаружении аномалии
- УЗИ скрининг в первом триместре
- Нормы воротникового пространства по неделям беременности:
- Оценка толщины носовой кости
Каким образом определяется показатель ТВП?
Измерение ТВП осуществляется методом УЗИ, которое проводится трансвагинальным, либо трансабдоминальным способом. Оптимальным сроком ультразвукового измерения этого показателя является 12 недель беременности.
Необходимость соблюдения таких сроков обуславливается тем, что ранее или позднее данных сроков исследование по определению ТВП не будет иметь диагностической ценности, поскольку данные, полученные в результате исследования, будут недостоверными. Сложность определения ТВП до 12 недель связана с малым размером ребенка. Более позднее измерение этой складки нежелательно, данные не будут информативными. Поскольку накопившаяся в воротниковой обоасти жидкость после 12 недель может поглотиться лимфатической системой плода, которая в это время начинает активно развиваться.
КТР плода
Прежде, чем измерить данный показатель, врач должен точно определить срок беременности. Для определения срока измеряется КТР плода (копчико-теменной размер). Правильное измерение ТВП предполагает соблюдение трех условий:
- проведение УЗИ в 12 недель беременности;
- строгое соблюдение сагиттальной плоскости, вдоль которой будет производиться сканирование;
- КТР должен составлять 45 — 84 мм.
На результаты исследования могут повлиять различные факторы, способные исказить полученные данные. В качестве таких факторов могут быть:
- профессионализм врача УЗИ диагностики, который будет проводить исследование;
- состояние аппаратуры, с помощью которой проводится исследование;
- четкость и размер изображения на мониторе аппарата;
- несвоевременное проведение УЗИ;
- если измерение проводится не по внешнему, а по внутреннему контуру шейной складки;
- занимаемое положение головы плода при проведении УЗИ.
Положение плода во время проведения УЗИ может повлиять на результаты измерения толщины воротниковой зоны. Так, разгибание головы ребенком может увеличивать данный показатель на 0,6 мм. Если же во время УЗИ малыш прижал подбородок к груди, то может отмечаться уменьшение этого показателя примерно на 0,4 мм. Поэтому данные замера могут быть достоверными только при измерении показателя в правильном положении плода. Таким образом, измерение параметра воротничковой складки не может дать однозначные ответы относительно того, имеется патология или нет.
Нормальные значения толщины воротникового пространства
Норма ТВП, разработанная для каждого срока беременности, представлена в таблице 1.
Таблица 1.
| Срок беременности | Норма значения ТВП, мм |
| 10 недель 0 дней – 10 недель 6 дней | 0,8 – 2,2 |
| 11 недель 0 дней – 11 недель 6 дней | 0,8 – 2,4 |
| 12 недель 0 дней – 12 недель 6 дней | 0,7 – 2,5 |
| 13 недель 0 дней – 13 недель 6 дней | 0,7 – 2,7 |
Если у вашего будущего ребенка во время УЗИ выявлено ТВП больше нормы, не стоит сразу впадать в панику, так как выше мы уже описали, что этому может быть много причин, в том числе и совершенно здоровое его состояние.
Но всё-таки плоды с ТВП более 3,0 мм в сроке 11-14 недель имеют высокий риск хромосомных аномалий.
Также измеряется ТВП для прогноза возможных рисков беременности. У плодов с нормальным кариотипом и увеличением ТВП возрастает риск преждевременных родов, пороков сердца и других аномалий плода.
Что означают отклонения от нормы
Затылочная прозрачность оценивается между 11 и 13 неделями. Существует два вида измерений – полупрозрачность затылка, она измеряется в начале беременности и в конце 1 триместра. Для этой даты существует более низкий порог толщины. В конце второго триместра измеряется затылочная складка.
Сканирование помогает подтвердить жизнеспособность плода. При увеличении полупрозрачности шейной складки увеличивается вероятность хромосомной аномалии и смертности. При размере больше 6,5 мм у 65% рождённых детей имеются генетические расстройства, а летальность при этом размере составляет 20%.
Толщина воротникового пространства. Норма
Толщина воротникового пространства в норме составляет от 0,7 до 2,7 мм
в зависимости от срока беременности. Риск рождения ребенка с хромосомными аномалиями заметно увеличивается с утолщением воротникового пространства и возрастом матери. Поэтому всегда, когда толщина воротникового пространства составляет 3 мм или более
, врач назначает проведение инвазивного кариотипирования (исследования, которое позволяет на клеточном уровне выявить возможность рождения малыша с генетическим синдромом, таким как синдром Дауна, Эдвардса, Патау и др), с использованием биопсии ворсин хориона (на анализ берется кусочек ткани плаценты) или раннего амниоцентеза (с целью получения образца амниотической жидкости).
Молодым женщинам (до 35 лет), не имеющим факторов повышенного риска хромосомных аномалий, может быть рекомендовано неинвазивное скрининговое УЗИ и сдача крови на биохимические маркеры (PPAP-А, ХГЧ , АФП).
Одновременный учет возраста матери, ТВП эмбриона и результатов определения в сыворотке крови матери свободного β-ХГЧ и РАРР-А позволяет более точно подтвердить или опровергнуть возможность рождения ребенка с хромосомными аномалиями, а также сократить количество инвазивных вмешательств.
Несмотря на наличие прямой зависимости между частотой хромосомных дефектов, врожденных пороков развития и расширением воротникового пространства у плода в ранние сроки беременности, ТВП нельзя полностью отождествлять с необходимостью прерывания беременности, так как более чем в 80% случаев рождаются здоровые дети. Расширенное воротниковое пространство является только показанием к более детальному и расширенному обследованию, в частности для своевременной диагностики врожденных пороков развития, которые могут проявиться позже обнаружения и исчезновения ТВП.
Особое внимание при проведении ультразвукового исследования в первые три месяца беременности уделяют параметрам первого отдела позвоночника у плода. По толщине воротникового пространства на 12 неделе беременности определяется наличие генетических показателей в отношении хромосомных аномалий, что является основополагающим моментом в период
По толщине воротникового пространства на 12 неделе беременности определяется наличие генетических показателей в отношении хромосомных аномалий, что является основополагающим моментом в период .
В период внутриутробного вынашивания плода назначается ряд ультразвуковых исследований, основной целью которых является определение грубых патологических процессов в развитии плода и общего состояния беременности.
Первое плановое проводится на 12 недели беременности.
На более поздних сроках воротниковая зона рассасывается, что не позволяет установить факт наличия нарушений в развитии внутриутробного плода.
Воротниковая зона – участок, который находится в межпространственной области внутренней стороны первого отдела позвоночника эмбриона и тканью, которая покрывает шею и позвоночник. Данный участок представляет собой скопление в подкожной клетчатке жидкости, которая впоследствии рассасывается.
Замеры параметров воротникового пространства по толщине осуществляется в момент проведения первого ультразвукового скринингового исследования на 11-12 недели беременности, так как на более поздних сроках скопление подкожной жидкости уменьшается.
В среднем нормальным показателем замеров воротниковой зоны у является размер не более 3 мм. На 11 неделе размеры шейной складки могут достигнуть

максимальных размеров, но не более 1-2 мм. К 12 неделе его размеры составляют 1,8-2,9 мм. 13 неделя допускает размер в 3 мм, все остальные показатели превышающие допустимые параметры, являются сигналом об необходимости провести дополнительное доскональное обследование.
При трансвагинальном ультразвуковом исследовании на сроке беременности в двенадцать недель воротниковая зона по показателям толщины не должна превышать 2 миллиметров.
Стоит учитывать тот факт, что на толщину шейной складки также влияет положение плода. В случае если голова разогнута, показатели в среднем увеличиваются на 0,6 мм, а при соприкосновении подбородка с грудью уменьшаются до 0,5 мм.
С целью наиболее правильного обследования толщины воротниковой зоны у плода рекомендуется воспользоваться услугами высококвалифицированного специалиста, который пользуется современным оборудованием для ультразвукового исследования.
Какие патологии выявляет ТВП
Расширенное воротниковое пространство свидетельствует о том, что могут развиться патологии:
- Синдром Дауна. Наиболее распространённый вид заболевания, известное как трисомия 21. Оно вызвано присутствием всей или части третьей копии 21 хромосомы. Заболевание характеризуется задержкой физического роста, умственными нарушениями в лёгкой степени, характерными чертами лица.
- Синдром Тернера. Этот генетическое состояние, при котором часто у женщин отсутствует Х-хромосома. Это расстройство не наследуется от родителей и возраст матери не играет роли. Женщины с таким синдромом имеют меньшую продолжительность жизни, страдают от сердечных заболеваний и диабета.
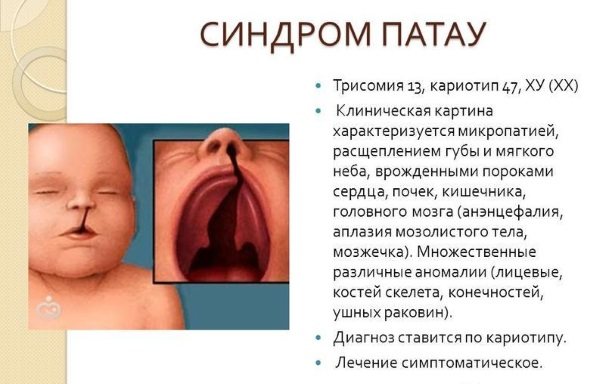
- Трисомия 13 или синдром Патау. Аномалия заключается в том, что все клетки организма содержат дополнительный материал из 13 хромосомы. Он нарушает нормальное развитие, вызывая множественные пороки и дефекты органов.
- Трисомия 18 или синдром Эдвардса. Генетическое заболевание, вызванное третьей копией всей или части 18 хромосомы. Дети часто рождаются маленькими, имеют проблемы с сердцем, интеллектуальную недееспособность.
- Триплоидия. Заболевание, при котором у плода происходит развитие трёх копий каждой хромосомы, вместо двух по норме. Большинство эмбрионов с таким набором хромосом не доживают до рождения. Выкидыши происходят обычно на ранних стадиях развития.
Почему у плода могут появляться отклонения ТВП от нормы?
Причин, которые ведут к увеличению количества жидкости в шейной области и расширению зоны воротникового пространства у плода.. К этому могут приводить:
- анемия,
- нарушения работы сердца,
- патологии развития соединительной ткани,
- скопление крови и застойные явления крови в верхних отделах туловища,
- нарушения оттока лимфатической жидкости,
- морфологические (касающиеся строения) аномалии лимфатической системы,
- гипопротеинемия,
- инфекции
- нарушения строения скелета.
Эти патологические механизмы встречаются при различных генетических аномалиях, но больше всего расширение ТВП ассоциируют с синдромом Дауна (трисомией по 21 хромосоме), Эдвардса (трисомией по 18 хромосоме), Патау (трисомия по 13 хромосоме), синдромом Тернера (отсутствием одной из Х хромосом). Трисомия – это наличие дополнительной хромосомы в кариотипе человека, которое приводит к различным отклонениям в развитии.
Кроме того, расширение ТВП бывает более чем при 50 различных пороках развития плода и при внутриутробной гибели плода. Тем не менее, большое число случаев с увеличенной толщиной воротниковой зоны заканчивается появлением на свет здоровых малышей.
Если во время исследования выявляется увеличение ТВП, то женщине назначают дополнительное УЗИ через 1-2 недели, а также рекомендуют сдать анализ крови на определение рисков хромосомных аномалий. Для этого проводят анализ двух веществ, вырабатываемых плацентой (PAPP-A и свободный бета-ХГЧ), которые у плодов, пораженных хромосомными аномалиями, имеют показатели, отличающиеся от тех, что обнаруживаются у плодов с нормальным хромосомным набором. Именно такое совокупное обследование позволяет максимально точно установить индивидуальный риск наличия хромосомной патологии у плода. При этом еще обязательно учитывают и возраст беременной женщины.
Что делать при обнаружении аномалии
Выяснить, есть ли у ребенка хромосомный недуг, можно лишь при обширном обследовании. Если величина ТВП больше нормы, беременным рекомендуют через неделю пройти ультразвуковую диагностику повторно. Также проводится исследование биохимических маркеров в крови – свободного бета-ХГЧ и PAPP-A. При этом обязательно учитывается возраст потенциальной матери.
По итогу скрининга выдается заключение, где обозначен риск рождения малыша с хромосомной аномалией. При большой вероятности наличия хромосомной аберрации беременную направят на ряд других исследований.
- биопсия хориона – проверка маленькой частички хориона;
- биопсия плаценты – изучение клеток плаценты;
- амниоцентез – исследование амниотической жидкости, назначается, если полученный результат биопсии неточен или образец хориона разрушился при изучении в лаборатории;
- кордоцентез – диагностика крови из пуповины или материала из ворсинок зародыша.
Целью каждого из исследований является определение набора хромосом. Если он состоит из 23 хромосом, это означает, что все нормально. При наличии критических показателей, рекомендовано прерывание беременности.
При увеличении ТВП также будут учитывать и наличие других признаков хромосомных отклонений, как размер носовой кости, нарушение кровотока в венозном протоке, гиперэхогенный фокус (яркость небольшого участка сердечной мышцы на УЗИ) в сердце.
Исходя из этих данных беременной могут порекомендовать пройти биопсию ворсин хориона или амниоцентез для уточнения диагноза. Все эти диагностики могут стать причиной выкидыша, поэтому их проводят только в случае высокого риска генетической патологии.
Забор анализа может проводиться через шейку матки или живот на сроке между 11-13 недели. При брюшной биопсии кожу живота обрабатывают йодным раствором, затем место обезболивают и вводят в брюшную полость длинную тонкую иглу, через которую производится забор кусочка ткани плаценты.
Амниоцентез
Процедура проводится между 15 и 18 неделей беременности. Небольшой участок кожи живота обрабатывают антисептиком и применяют местную анестезию. При помощи УЗИ определяют расположение плода и плаценты, затем вводят в брюшную полость длинную тонкую иглу и собирают небольшое количество амниотической жидкости, которая отправляется в лабораторию для исследования.
ПОДРОБНОСТИ: КТГ – расшифровка результатов: какой должна быть норма гормонов при беременности
После процедуры у беременной могут появиться колики и небольшой дискомфорт в области живота. Остаток дня беременная должна провести лежа, нельзя поднимать тяжести и следует воздержаться от полового акта.
Скопление жидкости в складке шеи может быть вызвано несколькими причинами. Некоторые связаны с наличием у плода хромосомных нарушений:
- Синдром Дауна — присутствует лишняя хромосома (47 вместе 46). Характеризуется аномальным строением лица, тела, недоразвитием психики и внутренних органов у плода.
- Синдром Патау — также наблюдается лишняя хромосома (47). Проявляется недоразвитием головного мозга, внутренних органов, аномальным строением лица, наличием лишних пальцев на руках и ногах.
- Синдром Тернера — наличие у плода только одной хромосомы Х. Встречается только у девочек. Характеризуется низким ростом, деформацией ушных раковин, локтей, щитоподобной грудной клеткой, пигментацией кожи, умственной отсталостью.
Существуют причины, не связанные с хромосомными аномалиями:
- железодефицитная анемия;
- пороки сердца;
- нарушения в развитии скелета;
- нарушения в формировании соединительной ткани;
- сниженное количество белка в плазме крови;
- отклонения в работе лимфатической системы.
УЗИ скрининг в первом триместре
Пренатальный скрининг — это комбинированное биохимическое и ультразвуковое исследование, включает в себя анализ крови на основные гормоны беременности и УЗИ плода с измерением некоторых величин.
Стандартным обследованием при беременности является только плановое УЗИ, скрининг обычно проводят либо при желании беременной женщины удостовериться в правильном развитии ребенка, либо по назначению врача при риске возникновения хромосомных патологий плода.
В группу риска входят беременные:
- старше 35 лет, возраст отца старше 40 лет;
- младше 18 лет;
- имеющие в роду генетические заболевания;
- с замершей беременностью в прошлом, рождением мертвого ребенка и/или с неоднократными самопроизвольными выкидышами;
- переболевшие в первом триместре вирусными или инфекционными заболеваниями;
- принимающие опасные для плода препараты;
- зачавшие ребенка от родственника.
Задача пренатального скрининга выявить беременных женщин группы высокого риска по рождению детей с хромосомными болезнями и врожденными пороками развития.
При расчете риска учитывается возраст, толщина воротникового пространства и биохимические маркеры крови (β-hCG и PAPP-A) беременной женщины (берется из вены).
Когда проходят
Сроки проведения УЗИ скрининга устанавливает гинеколог, ведущий беременность. Чаще всего его назначают с 10 по 13 неделю после зачатия. Несмотря на небольшие сроки, анализы точно показывают наличие хромосомных расстройств у будущего ребенка.
Что входит
В ходе УЗИ диагност выясняет количество плодов, срок беременности, снимает размеры эмбриона: КТР (копчико-теменной размер), БПР (бипариетальный размер головы), величину шейной складки, носовой косточки и прочее.
Согласно этим данным можно узнать, как развивается плод в утробе матери.
В период первого триместра измеряют:
- Бипариетальный размер (БПР) головы — указывает на развитие головного мозга. Измеряется от виска до виска. Эта величина увеличивается пропорционально сроку беременности. Превышение нормы БПР головы ребенка говорит о: крупном плоде, скачкообразном росте эмбриона (выравнивается со временем), наличии опухоли головного мозга (несовместимые с жизнью), водянке головного мозга (лечится антибиотиками, которые принимает мать). БПР может быть меньше нормы при недоразвитии головного мозга или отсутствии некоторых его участков.
- Копчико-теменной размер (КТР) — это один из важнейших показателей развития эмбриона. КТР – это размер от копчика до темечка, без учета длины ножек.
- Толщина воротникового пространства (ТВП) или размер «шейной складки» — это основной показатель, который при отклонении от нормы указывает на хромосомное заболевание (синдром Дауна, синдром Эдвардса или другое).
- Такие органы и части тела, как кости свода черепа, бабочка, костный и мышечный скелет, позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырь. На этом сроке они уже хорошо просматриваются.
- Частота сердечных сокращений (ЧСС) плода с 11 недели и до конца беременности — 140-160 ударов в минуту (не зависит от пола). ЧСС плода ниже нормы (85-100 уд./мин) или выше нормы (более 200 уд./мин) — тревожный признак, при котором назначается дополнительное обследование и при необходимости лечение.
- Оценка жизнедеятельности ребенка. Двигательную активность просто отмечают как «определяется».
- Желточный мешочек, хорион и амнион.
- Осматривается стеки и шейка матки, ее зев должен быть закрыт.
- Доплерометрия венозного протока. В 11–13 (+6) недель беременности нарушение кровотока в венозном протоке сочетается с наличием у плода хромосомной патологии или пороков сердца, и является признаком возможного неблагоприятного исхода беременности.
Биохимический скрининг I триместра включает определение уровня свободного b-ХГЧ и протеина-А плазмы крови — PAPP-A. Это два гормона беременности и при нормальном развитии малыша они должны соответствовать норме.
Отклонение от нормы некоторых параметров при первом скрининге не дает повода для волнений, просто беременность в будущем должна наблюдаться более пристально, и только после второго скрининга можно говорить о риске развития пороков у ребенка.
Нормы воротникового пространства по неделям беременности:
Даже внутриутробно все дети развиваются индивидуально. Чтобы контролировать гармоничность роста, веса и всех антропометрических показателей плода, доктора пользуются процентилями. Ничего сложного нет: 10 и 90 процентиль – это минимальное и максимальное значение нормы соответственно. А 50 процентиль – усредненные данные. То есть, отклонением считается значение больше за показатель в 90 процентиль или меньше показателя в 10 процентиль.
По мере роста плода воротниковое пространство изменяется следующим образом. Показатели, превышающие верхнюю границу нормы, составляют группу риска по рождению детей с врожденными пороками развития. Нормой является:
11 неделя: ТВП 0,8 -2,2 (среднее 1,5)
12 неделя: 0,8-2,2 (среднее 1,6)
13 неделя: 0,7- 2,5 (средняя 1,6)
14 неделя: 0,7-2,7 (средняя 1,7)
Степень риска рождения особенного ребенка прямо пропорциональна ТВП и возрасту матери (старше 35 лет). Существует следующая закономерность: при ТВП 3 мм – риск 7%, 4мм – 27%, 5 мм – 53%.
Оценка толщины носовой кости
Развитие кости носа относится к одной из основных оценок состояния эмбриона. Именно УЗИ помогает обнаружить возможную аномалию на начальных этапах беременности.
У плода с хромосомной аномалией окостенение происходит позже, чем у здорового. Поэтому, если имеются отклонения в развитии эмбриона, носовая косточка при первом скрининге либо отсутствует (в 11 недель), либо ее величина слишком мала (с 12 недели).
Длину косточки сопоставляют с нормативным значением с 12 недели беременности, на 10-11 неделе врач указывает лишь не ее наличие или отсутствие.
Как выглядит на УЗИ
Носовая кость четырехугольной формы определяется во время процедуры УЗИ.
Для оценки носовой кости в I триместре беременности необходимо соблюдать строгие условия. Это адекватное увеличение (на снимке должны быть только голова и верхняя часть грудной клетки), среднесагиттальный скан (должны быть визуализированы: эхогенный кончик носа, небный отросток верхней челюсти, диэнцефалон), нос представлен тремя «К» (кончик носа, кожа, кость). Кожные покровы и кости носа визуализируются в виде знака «равенства», нос параллелен датчику.
Патологией носовой кости считается:
- полное отсутствие (аплазия);
- изменение ее длины (гипоплазия);
- изменение ее эхогенности.
Если все критерии соблюдены, то на уровне носа плода должны быть видны три четко различимые линии: верхняя линия представляет собой кожу, книзу от нее визуализируется более толстая и более эхогенная, чем кожа, носовая кость. Третья линия, визуализируемая на более высоком уровне, чем кожа, — это кончик носа.
Не стоит забывать, что первоочередное значение в период 10-12 недель беременности имеет сам факт присутствия носовой косточки плода, а измерения не столь показательны, ведь хромосомные аномалии окостенения происходят позднее.
Параметры в норме
Норма толщины и длины носовой кости в 12 недель развития плода, как и на последующих месяцах беременности женщины, систематизируется, и является важным фактором при изучении результатов исследования ультразвуком.
Если длина кости носа не соответствует сроку беременности, но при этом остальные показатели в норме, то не стоит беспокоиться. Вероятно, это индивидуальная особенность ребенка. Носик у такого малыша может быть маленьким и курносым, как у родителей или у бабушки с прадедушкой.
Далее представлена таблица «Носовая кость, норма по неделям».
| Период (недели) | Норма (мм) | Минимальное значение (мм) | Максимальное значение (мм) |
| 10-11 | определяется | ||
| До 13-й | 3,1 | 2,0 | 4,2 |
| до 15-й | 3,8 | 2,9 | 4,7 |
| до 17-й | 5,4 | 3,6 | 7,2 |
| до 19-й | 6,6 | 5,2 | 8,0 |
| до 21-й | 7,0 | 5,7 | 8,3 |
| до 23-й | 7,6 | 6,0 | 9,2 |
| до 25-й | 8,5 | 6,9 | 10,1 |
| до 27-й | 9,4 | 7,5 | 11,3 |
| до 29-й | 10,9 | 8,4 | 13,4 |
| до 31-й | 11,2 | 8,7 | 13,7 |
| до 33-й | 11,4 | 8,9 | 13,9 |
| до 35-й | 12,3 | 9,0 |
15,6 |
Норма носовой косточки в 12 недель при проведении ультразвукового исследования позволяет сделать вывод о хорошем, здоровом развитии плода на ранних сроках. Если ее длина меньше нормы, то присутствует гипоплазия. Но бывают исключительные случаи, когда ряд проведенных обследований не выявляет наличие кости вообще. Тогда ставится вопрос об аплазии.
Возможные патологии
Оценка толщины носовой кости улучшает результаты комбинированного скрининга.
Длина и структура этого органа позволяет обнаружить большое количество болезней, связанных с хромосомами на ранних сроках, это синдромы:
- Дауна;
- Корнели де Ланге;
- Патау;
- Шерешевского-Тернера;
- Эдвардса.
На самом деле причин патологических отклонений от нормальных показателей длины парной косточки носа плода множество, и все они носят различный характер.
Это может быть:
- хронический алкоголизм одного из родителей;
- тяжелые последствия курения;
- женщины, переболевшие гриппом, простудой и другими заболеваниями в первом триместре беременности;
- прием антибиотиков и других сильных лекарств;
- облучения рентгеном;
- воздействие вредных факторов окружающей среды;
- ушибы;
- длительный и сильный перегрев беременной женщины.
Таким образом, помимо генетики, на внутриутробное развитие плода влияют образ жизни и здоровье будущей матери.
Исследования показывают, что у 266 малышей с синдромом Дауна кость носа в первом триместре была патологична в 248 случаях, что составляет 93,2 %.
Если в 11-12 недель у плода отсутствует носовая кость при условии нормальных показателей других маркеров (ультразвуковых и биохимических), не стоит учитывать этот показатель при расчете индивидуального риска. В дальнейшем рекомендуется провести дополнительное ультразвуковое исследование через 7 дней. В том случае, если кость носа останется патологична, необходимо учитывать этот факт при перерасчете величины индивидуального риска по хромосомным аномалиям.