Эпидемический паротит
Содержание:
Симптомы эпидемического паротита и клиническая картина заболевания
Многие больные за день-два дня до появления типичной картины эпидемического паротита испытывают явления в виде разбитости организма, недомогания, чувствуется боль в мышцах, может сильно болеть голова. Больного сильно знобит, пропадает аппетит и сон.
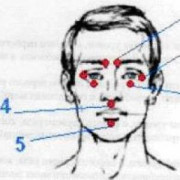
При появлении воспалительных изменений слюнной железы все эти факторы становятся более выраженными. Можно явно увидеть уже признаки, которые связаны с поражением слюнных желез. Это, прежде всего, сухость во рту, боли в области уха, усиливающиеся при жевании и разговоре. Типично при заболевании процесс, когда лихорадка достигает максимальной выраженности в первый и второй день начала болезни. Лихорадка может продолжаться у больного неделю.
У детей эпидемический паротит наиболее остро развивается в течение 4-5 дней после окончания инкубационного периода. Потом припухлость постепенно сокращается. Заболеваемость эпидемическим паротитом повышается в осенне-зимнее время года, периодически поднимаясь через каждые 3-5 лет. Иногда могут наблюдаться и тяжелые формы заболевания. Распространению эпидемического паротита способствуют скученность и плохие бытовые условия. Среди организованных детей эпидемический паротит происходит чаще. Это касается и детских садов, и школ. После перенесенного заболевания вырабатывается стойкий иммунитет, повторно заболеть можно очень редко. Иммунитет вырабатывается после перенесения как клинически выраженной, так и болезни, которая прошла незаметно, бессимптомно. Летальность при заболевании эпидемическим паротитом низкая, сейчас она колеблется от тысячных долей до одного процента. У переболевших детей эпидемический паротит повторно, практически, не бывает.

Классификация
Эпидемический паротит, или, как его называют, паротит вирусный, при котором железы поражаются вирусом, называется специфическим. Он наиболее распространен, практически всегда протекает с характерными яркими симптомами. Неспецифический паротит протекает бессимптомно или со слабовыраженными симптомами. Порой это затрудняет диагностику, особенно если неспецифическим было протекание первых симптомов, «вторая волна» атаки вируса в этом случае воспринимается неожиданно, что чревато осложнениями.
Инфекционный паротит заразен, он всегда вызван вирусом. Неинфекционный опасности для окружающих не представляет. Поражение слюнных желез при банальном паротите может быть вызвано травмой околоушных желез, переохлаждением. Такой паротит еще называют неэпидемическим.
Протекать паротит может в трех формах:
- легкая (симптомы не выражены или выражены слабо — температура 37.0-37.7 градусов без явной интоксикации);
- средняя (симптомы выражены умеренно — температура до 39.8 градусов, железы сильно увеличены);
- тяжелая (симптомы выражены ярко, состояние ребенка тяжелое — температуры выше 40,0 градусов с длительным присутствием, сильная интоксикация, снижение артериального давления, анорексия).
Обычно паротит протекает остро. Но в некоторых случаях встречается и хронический недуг, который время от времени дает знать о себе воспалениями в заушных слюнных железах. Хронический паротит обычно относится к неинфекционному. Вульгарный (обычный паротит) протекает на фоне поражения только слюнных желез. Осложненное заболевание — это недуг, при котором поражаются и другие железы, а также нервная система ребенка.
Патогенез эпидемического паротита
Инкубационный период, от 11 до 23 дней (чаще 15-19 дней).
Входными воротами вируса эпидемического паротита является слизистая оболочка рото- и носоглотки (не исключаются и клетки лимфатического аппарата). В этот период происходит первичная репликация вируса ЭП в эпителиальных и лимфоидных клетках слизистых оболочек с распространением возбудителя в назофарингеальные регионарные лимфатические узлы, в которых происходит инициация формирования иммунитета. Из лимфатических узлов вирус поступает в кровь обуславливая первичную виремию, во время которой происходит его гематогенная диссеминация в отдаленные органы-мишени, прежде всего такие, как слюнные железы, другие железистые органы, мозговые оболочки, что увеличивает количество очагов репликации вируса.
Других путей диссеминации вируса эпидемического паротита из области входных ворот не установлено.
Первичная виремия, развивающаяся в инкубационный период, является важным звеном патогенеза, поскольку позволяет понять и объяснить:
- почему клинические проявления ЭП бывают столь разнообразными;
- почему поражение других железистых органов и центральной нервной системы может проявляться не только после поражения слюнных желез, но и одновременно с ними, в ряде случаев раньше, а в отдельных редких случаях и даже без их поражения.
Продромальный период, по продолжительности не превышает 24-48 часов.
У части заболевших (частота развития точно не определена) до развития типичной клинической картины заболевания могут выявляться продромальные явления в виде слабости, недомогания, чувства “разбитости”, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита, обусловленные неспецифическими защитными реакциями (цитокиновыми). У некоторых больных могут выявляться небольшие катаральные явления со стороны ротоглотки.
Острый период (период развёрнутой клинической картины заболевания), 7-9 дней.
Интенсивная репликация вируса во вторичных очагах инфекции и нарастание виремии, дальнейшее формирование вторичных очагов в железистых органах происходят на фоне формирования иммунитета. Иммуноопосредованный цитолиз инфицированных клеток, сопровождаемый выработкой провоспалительных цитокинов, приводит к развитию синдрома интоксикации и воспалительным изменениям в органах-мишенях. В острую фазу вирус паротита обнаруживается фактически во всех биологических средах организма — слюне, крови, моче, грудном молоке, в поражённой железистой ткани, а в случае развития менингита — и в цереброспинальной жидкости (ликворе). Гематогенная диссеминация вируса эпидемического паротита, его исключительно высокая тропность к железистой ткани определяет спектр и характер поражения органов и систем у больных эпидемическим паротитом.
Патоморфологические изменения в поражённых органах и тканях изучены недостаточно. Ведущим патоморфологическим субстратом поражения органов и тканей при эпидемическом паротите является развитие отёка и лимфогистиоцитарной инфильтрации интерстиция. В слюнных железах, в частности, определяется полнокровие, отёк, который распространяется на клетчатку околоушной области и шею, что соответствует по характеру изменений интерстициальному паротиту (в строме желёз выявляется отёк, лимфогистиоцитарная инфильтрация). Поражённые железы увеличиваются в размерах. Сходный процесс может возникать в других железистых органах (яичках, яичниках), в поджелудочной железе может развиваться отёк, периваскулярные лимфоидные инфильтраты и кровоизлияния (интерстициальный панкреатит). Также возможен распад эпителиальных клеток с закупоркой просвета канальцев железистых органов клеточным детритом, фибрином и лейкоцитами. Некоторыми исследованиями показано, что вирус эпидемического паротита способен поражать и саму железистую ткань органа. Так, при орхите возможно поражение паренхимы яичек, что приводит к уменьшению выработки андрогенов и нарушение сперматогенеза. Сходный характер поражения описан и при поражении поджелудочной железы. В тех случаях, когда в процесс вовлекается островковый аппарат, последствием заболевания может быть атрофия поджелудочной железы с развитием диабета.
Идентичный процесс может развиваться в ЦНС, щитовидной, молочной железах. При поражении головного мозга, развивается серозный менингит или, реже, менингоэнцефалит, иногда с развитием периваскулярной демиелинизацией.
Период реконвалесценции, 10-14 дней.
Формирование специфического иммунитета приводит к прекращению виремии, элиминации вируса, купированию признаков интоксикации и постепенной структурно-функциональной репарации пораженных органов и систем.
Клиническая картина
Продолжительность инкубационного периода колеблется от 11 до 23 дней (редко до 30—35), средняя его продолжительность 18—20 дней. Болезнь начинается с подъема температуры (до 38—39°), головной боли и болезненной припухлости околоушной слюнной железы, чаще с одной стороны. Припухлость околоушной слюнной железы занимает ямку между нижней челюстью и сосцевидным отростком, но может распространяться и за ее пределы. Околоушная слюнная железа плотноватая на ощупь и болезненная при пальпации. Кожа над ней напряжена, но обычно сохраняет нормальную окраску. Больной жалуется на боли в околоушной области, усиливающиеся при жевании и глотании. В ряде случаев спустя 1—2 дня отмечается припухлость другой околоушной железы. При осмотре полости рта у части больных обнаруживается гиперемия и отечность в области устья околоушного (стенонова) протока — признак Мурсу. Реже в процесс вовлекаются Поднижнечелюстные и еще реже подъязычные слюнные железы (субмаксиллит). При субмаксиллите кнутри от края нижней челюсти определяется плотноватая болезненная припухлость, иногда субмаксиллит сопровождается более или менее обширным отеком клетчатки шеи. Припухлость пораженных желез в первые 2—3 дня нарастает, а затем уменьшается и полностью исчезает к 6—9-му дню; одновременно температура снижается до нормы. Обычно выявляются лейкопения или нормоцитоз и относительный лимфоцитоз; РОЭ ускоренная или нормальная.
В патол, процесс может вовлекаться нервная система и железистые органы (половые железы, поджелудочная железа и др.). Орхит (см.) или орхиэпидидимит наблюдается у детей значительно реже, чем у подростков и молодых мужчин. Он возникает на 6—8-й день болезни, сопровождается быстрым подъемом температуры, общим недомоганием, головной болью и болью в области яичка. Поражается одно, реже оба яичка. Пораженный орган припухает до значительных размеров, становится плотным и резко болезненным; боль иррадиирует в паховую область и поясницу. Мошонка отекает, кожа ее становится напряженной, гиперемированной. Воспалительный процесс может распространяться и на предстательную железу. Через 2—3 дня эти явления начинают постепенно стихать и обычно к концу первой или на второй неделе исчезают.
Панкреатит (см.) проявляется болями в животе, усиливающимися при пальпации, в надчревной области и левом подреберье; иногда они имеют опоясывающий характер. Наблюдается тошнота, нередко рвота и понос. Уровень диастазы в крови и моче значительно повышается.
Нередко (в среднем в 10—12% случаев) при П. э. возникает серозный менингит (см.), при этом отмечаются головная боль, многократная рвота, иногда судороги, ригидность затылочных мышц, симптомы Кернига, Брудзинского и другие Менингеальные симптомы. При люмбальной пункции цереброспинальная жидкость вытекает под повышенным давлением; она прозрачная или опалесцирует, содержание белка в ней умеренно повышенное или нормальное, плеоцитоз лимфоцитарного характера (от 100 до 700 и более клеток), содержание сахара нормальное. Из цереброспинальной жидкости может быть выделен вирус П. э. Все симптомы держатся 3—10 дней; цереброспинальная жидкость нормализуется значительно позже. Редко возникающие менингоэнцефалиты и энцефалиты (см.), невриты, полирадикулоневриты протекают тяжело. Описанные проявления П. э. могут наблюдаться в различных сочетаниях.
Осложнения редки. Это, как правило, пневмония, отиты и другие заболевания, обычно вызванные бактериальной инфекцией и обусловленные снижением сопротивляемости организма.
Прививка от паротита
Обезопасить себя от заражения паротитом можно активной иммунизацией, значение которой переоценить нельзя. Существует несколько видов вакцин, но все они содержат «ослабленные» вирусы и вызывают наработку стойкого длительного иммунитета. Сутью является то, что эти вакцины от паротита не могут вызвать активный процесс (то есть саму болезнь), но в силах обеспечить активную наработку иммунитета.
В настоящее время введение прививки от паротита в виде моновакцины не совсем удобны. Самым распространенным является введение прививки от трех инфекций — паротит, корь, краснуха. Но, к сожалению, на отечественном рынке трехкомпонентных комбинированных вакцин не производят. Существуют только двойные вакцины, к которым отдельно нужно вводить третью. Используют отечественную живую паротитную вакцину (ЖПВ), которая выращивается на культуре перепелов. В ее состав входит также некоторое количество неомицина или канамицина, а также незначительное количество сыворотки белка крупного скота (учитывается в случае наличия у ребенка аллергии на какой-то из этих компонентов). Ни по эффективности, ни по побочным реакциям эта прививка не отличается о зарубежных аналогов.
Наиболее распространенными считаются трехкомпонентные зарубежные вакцины (Приорикс, ММR-2), так как он удобны в применении. В нашей стране вакцину вводят в 1 год и в 6 лет. Вакцину от паротита можно начинать вводить в 6 месяцев. До этого возраста организм малыша защищен материнским иммунитетом, переданным внутриутробно и с молоком. Дополнительная иммунизация в 6 лет обеспечивает уверенную наработку иммунитета, так как после первой вакцинации иммунитет может развиться не достаточный для борьбы с вирусом паротита уровень. Далее вакцинацию проводят в подростковом возрасте, что имеет дополнительное значение. Это защита для мальчиков, которые вступают во время полового созревания и последствия от паротита в этот период наиболее тяжелые. Плюс ко всему это защита и для девушек, которые начинают рожать детей. Далее вакцину вводят после 20 лет.
Вакцину паротита вводят под кожу или в мышцу. У маленьких детей целесообразнее делать в наружную поверхность бедра. У взрослых в плечо. В ягодичную мышцу делать укол не так эффективно, так как препарат может задерживаться в жировой клетчатке и иммунная система может не среагировать в полной мере. Чтобы полностью избавиться от паротита, необходимо вакцинировать около 80% детей. В противном случае инфекция будет вспыхивать и заражать людей старшего возраста, у которых заболевание всегда протекает тяжелее. При прививке паротита нужна подготовка. Обязателен осмотр врача на исключение симптомов сезонных инфекций, аллергий и других заболеваний. Необходимо уточнить, какая реакция была на другие прививки и отсутствие аллергии на все компоненты вакцины.
Реагировать организм на прививку может по разному. Симптомы выделяют местные и общие. Также необходимо отличать реакцию на прививку (побочные эффекты) от осложнений прививки. Все реакции являются следствием работы вакцины и не считаются патологическими. Развиваются они только через 5 дней. Местные реакции выступают в виде боли и уплотнения. Проходят эти осложнения сами через несколько дней. Реакции общего типа это: высокая температура, увеличение околоушных и подчелюстных желез, аллергическая сыпь на теле, незначительная суставная боль, насморк.
Температура после прививки от паротита может повышаться незначительно, или же достигать высоких цифр. Все это естественный процесс, как при прорезывании зубов у маленьких детей. Ее необходимо снижать жаропонижающими препаратами. Сыпь и боли в суставах проходят обычно сами и не требуют лечения. Исключение составляет паротит у взрослых, у которых отмечаются реактивные артриты, требующие лечения.
Осложнения после прививки от паротита не частое явление. К ним относят анафилактический шок, менингиты и энцефалиты, гломерулонефриты и миокардиты, токсический шок. Все эти реакции говорят скорее о строго индивидуальной реакции и непереносимости прививки, чем о плохой вакцине. В любом случае, тяжесть осложнений после перенесенного паротита в несколько раз превышает осложнения после вакцины.
Обзор
Свинка (эпидемический паротит) – это детская инфекция, поражающая околоушные слюнные железы, которые располагаются за ушами. Железы припухают, и лицо принимает характерных вид.
К прочим симптомам относится головная боль, боль в суставах и высокая температура. Симптомы могут появиться за несколько дней до опухания околоушных желез.
Если вам кажется, что вы или ваш ребенок заболели свинкой, вызовите врача на дом. Не посещайте самостоятельно поликлинику, чтобы не подвергать риску заражения других людей. Врач поможет отличить симптомы свинки от проявлений других заболеваний, например, инфекционного мононуклеоза и ангины.
Эпидемический паротит (свинка) заразное заболевание, восприимчивость к нему у людей очень велика. Однако передача болезни на большие расстояния не возможна. Для заражения нужен непосредственный контакт с больным свинкой или пребывание с ним в одном помещении. После болезни формируется стойкий пожизненный иммунитет, то есть заболеть повторно практически не возможно. Свинка наиболее распространена среди людей в возрасте от 2 до 25 лет, как у мужчин, так и у женщин. После 40 лет заболеваемость снижается. До 2 лет у детей обычно активны защитные антитела, которые они получают от матери.
В связи с введением массовой вакцинации от паротита заболеваемость у детей снизилась, а у взрослых – несколько повысилась. Это связано с особенностями иммунитета: после вакцинации иммунитет ослабевает через 5-7 лет, и человек вновь оказывается уязвим для вируса паротита. По данным Роспотребнадзора в 2012 году заболеваемость свинкой снизилась на 3,2% по сравнению с предыдущим годом. Всего за 2012 год было 396 случаев паротита в стране.
Свинка может распространяться так же, как простуда и грипп – через зараженные вирусом капельки слюны, которые в дыхательные пути. Для профилактики эпидемического паротита существует вакцина. Согласно Национальному календарю профилактических прививок вакцинацию против паротита проводят всем детям по достижению 12 месяцев при отсутствии противопоказаний. Второй раз от эпидпаротита прививают в 6 лет. По эпидемическим показаниям (в случае возникновения массовых вспышек) от свинки прививаются и в более старшем возрасте. При риске заражения, можно вводить вакцину от паротита в течение 72 часов после контакта с больным человеком. Это называется экстренной профилактикой. Во время беременности прививка от паротита противопоказана.
В настоящее время лечения от свинки не существует, но болезнь должна пройти сама в течение одной-двух недель. Лечатся только симптомы. Лечение включает в себя прием обезболивающих, такие как ибупрофен и парацетамол, а также теплый или прохладный компресс для облегчения боли в опухших железах.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Методы лечения
Весь лечебный процесс, за исключением возникновения осложнений, проходит в домашних условиях. Если же ситуация требует медицинского вмешательства, пациента госпитализируют в инфекционное отделение. Дома создаются условия, чтобы облегчить состояние зараженного.
К области горла и щек прикладывают компрессы, используют теплый шарф для перевязки; Допускается использование масляных компрессов. Чтобы его создать, нагревают пару столовых ложек масла, смачивают повязку из марли в получившемся растворе
Важно проследить, чтобы жидкость не была слишком горячей, иначе кожу можно обжечь; Горло полощут водой, с заранее добавленной и тщательно перемешанной содой. Пропорции составляют: чайная ложка соды на стакан теплой воды; Строгое соблюдение постельного режима, начиная с первых суток и до полного выздоровления зараженного
При несоблюдении правила возникнут осложнения, сказывающиеся на состоянии пациента в целом; У пациента должен быть собственный комплект посуды, столовых приборов, гигиенических средств, ему необходимо размещаться в отдельном помещении, чтобы вирус не перешел к остальным.
Медицинские средства
- Чтобы снизить температуру, используют жаропонижающие: но-шпу, супрастин, анальгин;
- При возникновении осложнений, обращаются к врачу. Тот назначает курс приема антибиотиков, чтобы не возникло гнойных выделений;
- Если загноились железы, проводится незамедлительная госпитализация больного с оперативным вмешательством. Человек наблюдается на протяжении десяти суток;
- Чтобы избавиться от астении, интоксикации, назначают прием специальных препаратов, а также антигистаминных средств;
- Когда пациент имеет проблемы с сердцем, выписывают препараты для его поддержания и улучшения состояния, работы.
Возбудители эпидемических паротитов
Эпидемический паротит вызывается рибонуклеиносодержащими парамиксовирусами. По антигенной структуре, возбудители эпидемического паротита близки к возбудителям парагриппа.
Парамиксовирусы отличаются крайне низкими показателями устойчивости в окружающей среде. Возбудитель паротита в течение короткого промежутка времени разрушается под воздействием ультрафиолета, обработке дезинфицирующими р-ми (этиловым спиртом, формалином и т.д.).
Внимание. При температуре ниже двадцати градусов вирусы способны сохранять высокий уровень активности в окружающей среде до четырнадцати суток.
Как передается эпидемический паротит
Активное выделение вирусов в окружающую среду начинается за 24-48 часов до возникновения выраженной клинической симптоматики и продолжается в течение девяти суток заболевания. Максимальное количество вируса выделяется в окружающую среду в течение первых трех-пяти дней заболевания.
Справочно. Выделение вирусных частичек происходит с капельками слюны во время кашля, чихания и т.д. Следует отметить, что за счет малой выраженности катаральных симптомов, интенсивность выделения вирусных частиц в окружающую среду достаточно низкая.
Однако, пациенты с сопутствующими острыми респираторными патологиями могут выделять в окружающую среду огромное количество возбудителя эпидемических паротитов.
Основным методом передачи возбудителя является воздушно-капельная реализация. Также возможно инфицирование через общие предметы быта, личной гигиены, игрушки и т.д. Однако, за счет низкой устойчивости вирусов в окружающей среде, данный механизм передачи реализуется гораздо реже.
Внимание. При заражении эпидемическими паротитами беременных женщин, возможна трансплацентарная передача инфекции плоду.. Естественная восприимчивость к парамиксовирусам эпидемического паротита у человека высокая
Чаще всего, эпидемическим паротитом болеют пациенты от 2-х до 25-ти лет. У малышей первых двух лет жизни заболевание отмечается редко
Естественная восприимчивость к парамиксовирусам эпидемического паротита у человека высокая. Чаще всего, эпидемическим паротитом болеют пациенты от 2-х до 25-ти лет. У малышей первых двух лет жизни заболевание отмечается редко.
У мужчин эпидемический паротит регистрируют в 1.5 раза чаще, чем у женщин.
Для эпидемических паротитов характерно развитие сезонных вспышек. Наибольшая заболеваемость паротитом регистрируется с марта по апрель.
После перенесенного воспаления происходит формирование стойкой пожизненной иммунной реакции на данное заболевание. Повторные инфицирования эпидемическим паротитом регистрируются в единичных случаях.
Справочно. После выполнения вакцинации от эпидемического паротита (чаще всего, прививка выполняется в комплексе КПК) пациент может заболеть паротитной инфекцией, однако перенесет ее в легкой форме.
Чаще всего, это связано с естественным снижением напряженности иммунитета к эпидемическому паротиту через пять-семь лет после вакцинирования.
Эпидемический паротит
Наиболее часто эпидемическим паротитом болеют дети в возрасте 5-15 лет, но могут заболеть и взрослые.
Как правило, заболевание протекает не очень тяжело. Однако паротит имеет целый ряд опасных осложнений. Чтобы застраховаться от неблагоприятного течения болезни необходимо предупредить саму возможность развития паротита. Для этого существует вакцина от эпидемического паротита, входящая в перечень обязательных прививок во всех странах мира.
Заражение происходит воздушно-капельным путём (при кашле, чихании, разговоре) от больного человека. Больной свинкой заразен за 1-2 дня до появления первых признаков болезни и в течение 9 дней после ее начала (максимальное выделение вируса — с третьего по пятый день).
После попадания в организм, вирус размножается в железистой ткани и может поражать почти все железы организма — половые, слюнные, поджелудочную, щитовидную. Изменения в работе большинства желез редко достигают того уровня, при котором начинают возникать конкретные жалобы и симптомы, но слюнные железы поражаются в первую очередь и сильнее всего.
Заболевание, как правило, начинается остро. Температура может подниматься до 40 градусов, отмечается боль в области уха или перед ним, особенно при жевании и глотании, повышенное слюноотделение. Особенно резкая боль возникает при попадании пищи, вызывающей обильное слюноотделение (например, кислой).
Воспаление околоушной слюнной железы вызывает увеличение щеки — впереди ушной раковины появляется быстро распространяющаяся припухлость, которая максимально увеличивается к 5-6-му дню. Мочка уха оттопыривается кверху и вперед, что придает больному характерный вид. Ощупывание этого места болезненно.
Повышенная температура тела сохраняется в течение 5-7 дней.
Из осложнений эпидемического паротита наиболее частыми являются воспаление поджелудочной (панкреатит) и половых желез. Возможно воспаление щитовидной и других внутренних желез организма, а также поражение нервной системы в виде менингита или энцефалита.
Поражение половых желез может быть как у мальчиков, так и у девочек.
Если у мальчиков воспаление яичек достаточно заметно, в силу их анатомического расположения и достаточно яркой клинической картины (новый подъем температуры, болезненность яичка, изменение цвета кожи над ним), то у девочек диагностика поражения яичников затруднена. Следствием такого воспаления впоследствии может явиться атрофия яичка и бесплодие у мужчин, атрофия яичников, бесплодие, нарушение менструальной функции у женщин.
Специфической терапии эпидемического паротита нет. Болезнь наиболее опасна у мальчиков в периоде полового созревания, в связи с возможным поражением яичек. Лечение направлено на предупреждение развития осложнений. Не занимайтесь самолечением. Только врач может грамотно поставить диагноз и проверить, не поражены ли другие железы.
В типичных случаях постановка диагноза трудностей не вызывает и доктор сразу назначает лечение. В сомнительных случаях врач может назначить дополнительные методы диагностики. Больным рекомендуется соблюдать постельный режим в течение 7-10 дней.
Известно, что у мальчиков, не соблюдавших постельный режим в течение 1-й недели, орхит (воспаление яичек) развивается примерно в 3 раза чаще. Необходимо следить за чистотой полости рта.
Для этого назначают ежедневные полоскания 2% раствором соды или другими дезинфицирующими средствами.
На поражённую слюнную железу накладывают сухую тёплую повязку. Больным назначают жидкую или измельченную пищу.
Для профилактики воспаления поджелудочной железы, кроме того, необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты.
Опасность осложнений эпидемического паротита не вызывает сомнений. Именно поэтому, столь распространены методы профилактики этого заболевания в виде установления карантина в детских коллективах и профилактических прививок. Больной изолируется до 9-х суток болезни; детям, бывшим в контакте с больным, не разрешается посещать детские учреждения (ясли, сады, школы) в течение 21 суток.
Однако проблема заключается в том, что у 30-40% заразившихся вирусом, никаких признаков болезни не возникает (бессимптомные формы). Поэтому избежать свинки, прячась от больных, не всегда удается. Соответственно, единственно приемлемый путь профилактики это — прививки.
Согласно календарю профилактических прививок в России вакцинация против эпидемического паротита проводится в 12 месяцев и в 6 лет.