Дефект межпредсердной перегородки
Содержание:
Лечения больного с дефектом межпредсердной перегородки
- Неотложные ситуации крайне редки. Неотложное лечение инсульта, сердечной недостаточности или ФП такое же, как при отсутствии ВПС.
- Если ДМПП приводит к дилатации правого желудочка, отверстие следует закрыть хирургическим путем или при помощи чрескожной методики вне зависимости от симптомов. Это не является экстренной манипуляцией.
- Пациентам с криптогенным преходящим ишемическим нарушением мозгового кровообращения или инсультом, имеющим ДМПП или НОО, также показано факультативное закрытие дефекта.
- Мелкие врожденные ДМПП без расширения камеры могут не требовать хирургического вмешательства.
- При серьезных дефектах со стабильной легочной гипертензией, цианозом и ± синдромом Эйзенменгера хирургическое закрытие отверстия может переноситься очень тяжело.
Лечение ДМПП осуществляется хирургически. Возможно ушивание маленького дефекта или наложение заплаты из аутоперикарда при больших дефектах. Летальность не превышает 2%. При своевременно выполненной операции существенно уменьшаются клинические проявления заболевания, а при наличии легочной гипертензии у части пациентов она уменьшается. Не показана операция при бессимптомном течении болезни или при уже развившейся тяжелой легочной гипертензии.
При неосложненном течении дефекте межпредсердной перегородки и выраженном сбросе крови слева направо хирургическое лечение показано в возрасте до 6 лет.
Исходя из этого врач сталкивается со взрослым больным, страдающим дефектом межпредсердной перегородки, в следующих ситуациях:
- порок не диагностирован в детстве;
- отказ родителей ребенка от операции;
- выраженная легочная гипертензия — противопоказание к операции. Уточнив диагноз, врач должен помнить:
- если сброс крови слева направо невелик или у больного выражена легочная гипертензия, которая значимо уменьшает сброс крови слева направо, операция не показана;
- если легочная гипертензия отсутствует, то операция дает хороший отдаленный результат, если она выполнена даже в 40 лет;
- в возрасте старше 40 лет операция не противопоказана при отсутствии выраженной легочной гипертензии; результат зависит от уровня давления в легочной артерии: лучшие отдаленные результаты наблюдают при систолическом давлении в легочной артерии <40 мм рт.ст.;
- расположение дефекта межпредсердной перегородки в нижней ее части (офит primum) практически всегда требует реконструкции атриовентрикулярного клапана; показана операция на открытом сердце;
- расположение дефекта в верхней трети перегородки или в ее срединной части позволяет больному дожить до 40 лет;
- дефект межпредсердной перегородки требует совместного с хирургом ведения больного с определением целесообразности и срока хирургического лечения; чем раньше начато совместное ведение больного, тем дольше его жизнь.
Врачу необходимо:
проявлять внимание в отношении пневмонии у больного с дефектом межпредсердной перегородки; пневмония в условиях легочной гипертензии имеет высокий риск неблагоприятного течения; при верификации пневмонии необходимо максимально быстро начать лечение резервными антибиотиками;
жестко контролировать АД; в условиях АГ наступает диастолическая дисфункция левого желудочка;
полноценно проводить лечение возникшей мерцательной аритмии направленное на коррекцию числа сердечных сокращений, а не на коррекцию ритма; в условиях дефекта межпредсердной перегородки контроль за свертывающей системой крови — важнейшее направление;
учитывать, что манифестация ИБС резко ухудшает течение дефекта межпредсердной перегородки, так как усиливает диастолическую дисфункцию левого желудочка; в этой ситуации целесообразно обсуждение одномоментного вмешательства на коронарных артериях и межпредсердной перегородки;
помнить, что сочетание дефекта межпредсердной перегородки и митральной недостаточности значительно повышает риск ИЭ и требует максимально быстрого решения вопроса о хирургической коррекции порока;
Синдром Эйзенменгера возможен у 5% больных. На этом этапе лечение только симптоматическое.
Оперированные пациенты
После закрытия отверстия у пациентов обычно исчезают симптомы болезни. Однако иногда проявляются предсердные аритмии и сердечная недостаточность, особенно если дефект устраняется довольно поздно и давление в легочной артерии повысилось задолго до операции. После закрытия может возникнуть полная блокада сердца или дисфункция синусового узла.
Дефект межпредсердной перегородки у детей: лечение
Лечение ДМПП способно предупредить нежелательные последствия, а в случае уже образовавшихся осложнений (когда патология обнаруживается в возрасте около 40 лет и позже) остановить их дальнейшее прогрессирование. Исключение представляет ситуация, когда болезнь сильно запущена, и произошли необратимые изменения в легких — таких больных оперировать уже нельзя.
Врачи акцентируют на том, что чем раньше будет проведена операция по закрытию ДМПП, тем быстрее родители забудут об этой проблеме и тем ниже будут риски для ребенка в будущем. Тем не менее, очень спешить нет необходимости. Ребенка нужно тщательно обследовать, и по результатам совместно с врачом принимать решение относительно сроков и методов проведения операции.
Сегодня в хирургической практике для этого применяются два способа:
- Классическая открытая операция на сердце. Под общим наркозом производится вскрытие грудной клетки, и патологическое отверстие «зашивается»: на него накладывается заплатка, которая со временем обрастет соединительной тканью, сроднившись с перегородкой и придав ей необходимую целостность. На время проведения операции пациент подключается к аппарату искусственного кровообращения. Безусловно, это высокотравматичная манипуляция, которая требует длительного восстановительного периода и несет в себе другие опасности. Однако в ряде случаев (в частности при первичном типе ДМПП и при его сочетании с другими пороками сердца) данный метод является единственно возможным к применению.
- Эндоскопический метод — более современный и безопасный. Через бедренную артерию при помощи катетера к сердцу подводится специальный окклюдер — приспособление в виде закрытого мини-зонтика, который после доставки к месту назначения открывается, образуя купол из сеточки. Он закрывает собой отверстие в перегородке, которое позже зарастает по такому же, как и в предыдущем случае, принципу. Очевидно, что такое лечение предпочтительнее и имеет множество преимуществ, но и оно не лишено недостатков. В частности, данный метод может применяться лишь при вторичных дефектах межпредсердной перегородки небольших размеров. И в этом случае не исключаются осложнения: инфицирование в месте прокола в бедре, аллергическая реакция на вводимое в артерию контрастное вещество, повреждение артерии. Зато в течение 2-3 дней после операции пациент полностью приходит в норму и может продолжать привычный образ жизни.
Медикаментозно вылечить дефект невозможно, но лекарственная терапия также применяется — как отдельно, так и в сочетании с хирургическими методами. Лекарства позволяют снизить риск тромбообразований и воспалений, наладить сердечный ритм. Главным образом, это кроверазжижающие, антибактериальные, мочегонные препараты.
Давайте подытожим. Конечно же, очень трудно сохранять спокойствие и оптимизм, когда у собственного ребеночка обнаруживается сердечный порок. Тем не менее, следует оценить ситуацию трезво. Проблема абсолютно решаема! Более того, кардиохирурги хорошо знакомы и совершенно владеют способами ее решения.
Дай Бог, чтобы в Вашем случае перегородка заросла самостоятельно, и операции удалось избежать. Но даже если этого не произойдет, ничего страшного: обследуйтесь, ищите хорошего специалиста — и малыш будет жить полноценной жизнью!
Специально для nashidetki.net- Елена Семенова
Нужна ли операция
Оперативное лечение требуется не всем деткам с дефектом в перегородке, разграничивающей предсердия. При небольших размерах дефекта (до 1 см) часто наблюдается его самостоятельное зарастание к 4-летнему возрасту. Деток с таким ДМПП ежегодно обследуют, наблюдая за их состоянием. Такая же тактика выбирается при небольшой аневризме перегородки.
Лечение детей, у которых диагностирован средний или крупный ДМПП, а также крупная аневризма сердца, является хирургическим. Оно предусматривает осуществление либо эндоваскулярной, либо открытой операции. В первом случае деткам дефект закрывается специальным окклюдером, который доставляется прямо в сердце ребенка через крупные сосуды.
Следующий видеоролик представит вашему вниманию полезные советы для родителей, которые столкнулись с этим заболеванием.
Лечение
При малых ДМПП, когда у младенца диагностировали лишь открытое овальное окно, беспокоиться нет причины. Оно имеет тенденцию к зарастанию уже к концу первого года жизни.
Если в дополнение к ДМПП присутствуют осложнения и иные патологии, состояние ребенка контролируют в поликлинике. Вероятнее всего, ему будет рекомендована операция в три года.
В иных ситуациях, когда дефекты не провоцируют слишком быстрого развития патологий сердца, оперативное вмешательство откладывают на позднее время. В течение всего периода практикуют консервативную терапию, поддерживающую работу сердца в стабильном состоянии.
Консервативная терапия
Она основана на употреблении ряда препаратов, дающих возможность разгрузить сердце и наладить кровообращение. Терапия заключается в приеме:
- мочегонных;
- бета-блокаторов;
- сердечных гликозидов;
- антикоагулянтов.
Из мочегонных прописывают Гипотиазид, Амилорид, Триамтерен. Их прием оправдан, если появляются отеки, нарушено кровообращение в легких. Средства способствуют сохранению калия в крови. Также вывод лишней жидкости значительно разгружает сердце, облегчая его работу.
Из бета-блокаторов назначают Анаприлин, Пропранолол. Их цель – снизить АД, стабилизировать сердечный ритм. Назначаются тем больным, у которых отмечаются частые сердцебиения, тахикардия.
Из сердечных гликозидов чаще всего показан Дигоксин. Препарат снижает давление в правом предсердии, расширяет сосуды, успокаивает сердце. Увеличивая ток крови, проходящий через правый желудочек, стабилизирует кровообращение.
Из антикоагулянтов прописывают Варфарин, Аспирин. Средства способствуют разжижению крови, предотвращая ее загущение и образование тромбов.
Хирургические методы
Из методов радикальной терапии эффективными при лечении ДМПП признаются:
- Эндоваскулярная хирургия. Наиболее простой способ. Его применяют детям младшего дошкольного возраста при минимальных изъянах перегородки. Суть – установление в просвете, где должна быть перегородка, специального зонтика методом пунктирования крупных периферических сосудов. Впоследствии место расположения зонтика зарастает, работа сердца стабилизируется.
-
Ушивание вторичного дефекта перегородки осуществляется на открытом сердце. Суть ее – в накладывании швов в полостях, где есть небольшие дефекты. Поводом для операции становятся причины, по которым сердечный орган работает вполсилы.
Сердце перекачивает только 40 % крови, в сосудах наблюдаются застойные явления, которые невозможно устранить, применяя лекарства, в сосудах легких отмечается повышенное давление – эти причины доказывают необходимость оперативного вмешательства.
Ушивание осуществляется только на окнах не более трех сантиметров. Прогноз исхода оперативного вмешательства хороший. Больной быстро идет на поправку, предупреждаются возможные осложнения, стабилизируется деятельность сердечного органа.
- Пластика вторичного дефекта перегородки. Осуществляется при крупных изъянах. Заключается в наложении заплатки из искусственной ткани или оболочки сердца.
Операция при ДМПП должна проводиться при серьезных сбоях в сердечной деятельности и развитии недостаточности. Оперативное вмешательство практикуется при появлении патологических осложнений:
- растущего давления в легочных артериях;
- перенагрузке правого предсердия;
- чрезмерном развитии правого желудочка.
Поводом для операции служат такие патологические явления, как:
- частые обмороки;
- головокружения;
- хрипы в легких;
- кровохарканье;
- сильная одышка;
- быстрая утомляемость.
Когда его состояние более или менее стабильно, операцию переносят на подростковый возраст. Если ДМПП с осложнениями проявили себя во взрослом возрасте, наилучшим периодом для оперативного лечения является возраст 35-40 лет.
Несмотря на тяжесть патологии, своевременное выявление ДМПП дает оптимистический прогноз. Консервативная терапия позволит длительное время поддерживать работу сердца, а операция позволит полностью нормализовать состояние, а значит, и качество жизни больного.
Симптомы
Даже единичные дефекты от среднего до большого размера могут не вызывать симптомов у детей. Но у некоторых лиц могут наблюдаться симптомы легкой утомляемости, рецидивирующие респираторные инфекции или одышка при физической нагрузке.
В детстве диагноз часто рассматривается после обнаружения шумов в сердце при обычном физикальном обследовании либо после того, как ненормальные показатели наблюдаются на рентгенограммах грудной клетки или электрокардиограмме (ЭКГ).
Если симптомы не обнаруживаются в детстве, то симптомы могут постепенно развиваться в течение жизни и в основном являются результатом изменения соответствия возрасту, легочной артериальной гипертензии, предсердной аритмии и, в отдельных случаях, симптомов, которые связаны с заболеванием митрального клапана при первичной аутистической дисфункции. Почти у всех больных с ДМПП, которые доживают до шестого десятилетия, имеются симптомы.
Клинические ухудшения у пожилых больных происходят на основе нескольких механизмов, таких как следующие:
-
Во-первых, связанное с возрастом уменьшение податливости левого желудочка увеличивает шунтирование слева направо.
-
Во-вторых, предсердные аритмии, в особенности мерцательная аритмия и трепетание предсердий или пароксизмальная предсердная тахикардия, увеличиваются по частоте после 40 лет жизни и могут ускорить недостаточность правого желудочка.
-
В-третьих, у большинства взрослых лиц с симптомами после 4 десятка жизни имеется артериальная гипертензия легкой и умеренной степени тяжести при наличии постоянного большого шунтирования слева направо; поэтому, старение правого желудочка отягощено как перегрузкой, так и давлением.
-
Другой механизм симптомов, основанных на первичном ДМПП, связан с клинически значимой митральной регургитацией. Его частота и степень дисфункции ухудшается с возрастом. Недостаточность митрального клапана приводит к дальнейшему увеличению давления в левом предсердии и более высокому объему шунтирования слева направо.
В целом, к наиболее частым симптомам можно отнести одышку, легкую утомляемость, сердцебиение, длительную аритмию, обмороки, инсульт и / или сердечную недостаточность. У взрослых лиц одним из наиболее частых симптомов является развитие сердцебиения, связанного с предсердной аритмией.
В чем опасность патологии в детском и взрослом возрасте
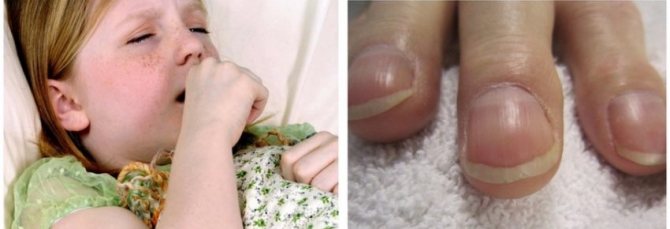
При несвоевременном оперативном вмешательстве прогрессирует сердечная недостаточность. В возрасте трех лет дети чувствуют боль в сердце, сильное сердцебиение, у них отмечаются кровотечения из носа, обмороки. Цианоз становится постоянным, одышка заметна в состоянии покоя, ребенку тяжело спать лежа, он занимает полу сидячее положение, беспокоит кашель.
Признаками постоянного недостатка кислорода являются деформации пальцев рук и ногтей – «барабанные палочки» с «часовыми стеклами».
У взрослых пациентов бывает два варианта ДМЖП – врожденный и приобретенный. Первый тип означает, что дефект имеет совсем небольшой размер, так как без операции дети не могут перешагнуть подростковый рубеж. Такие пациенты обычно хорошо компенсированы, даже могут заниматься спортом профессионально. Также причиной удовлетворительного состояния бывает одновременное сужение легочной артерии, так как кровь не переполняет легкие.
Осложнениями, которые могут потребовать проведение операции, могут быть:
- аневризма в области клапанов аорты;
- недостаточность аортального клапана;
- бактериальный эндокардит.
При приобретенных ДМЖП отмечается нарастание признаков недостаточности функции сердца, экстрасистолия, аритмия, застойные пневмонии. Вследствие постоянного прохождения крови через отверстие в этом месте возникает повышенное образование тромбов, которые приводят к закупорке сосудов головного мозга – развиваются инсульты.
Причины
Дефект межпредсердной перегородки является врожденным пороком сердца, причиной которого является порок развития межпредсердной перегородки. Выделяются следующие типы ДМПП:
-
Дефект межпредсердной перегородки Ostium Secundum: Этот тип возникает вследствие неполной адгезии между клапаном, связанным с овальным отверстием, и перегородкой secundum после рождения. Открытое овальное отверстие обычно возникает в результате аномальной резорбции первичной перегородки во время образования отверстия. Резорбция в аномальных местах приводит к появлению фенестрированной или сетчатой первичной перегородки. Чрезмерная резорбция первичной перегородки приводит к короткой первичной перегородке, которая не закрывает овальное отверстие. В результате дефектного развития перегородки может возникнуть аномально большое овальное отверстие. Нормальная перегородка primum не закрывает этот тип аномального овального отверстия при рождении. Сочетание чрезмерной резорбции первичной перегородки и большого овального отверстия приводит к большому остаточному перистальтическому отростку.
-
Дефект межпредсердной перегородки Ostium primum: причиной этих нарушений является неполное слияние первичной перегородки с подушкой эндокарда. Дефект находится непосредственно рядом с атриовентрикулярными (АВ) клапанами, любой из которых может быть деформирован и нарушена егофункция. В большинстве случаев, смещается только передняя или перегородочная створка митрального клапана, в форме расщелины. Трикуспидальный клапан, как правило, не задействован.
-
Дефект межпредсердной перегородки Sinus venosus: эти нарушения приводят к аномальному слиянию эмбриологического синуса venosus и предсердия. В большинстве случаев дефект лежит выше в межпредсердной перегородке у входа в верхнюю полую вену. Часто наблюдается аномальный дренаж правой верхней легочной вены. Относительно редкий нижний тип связан с частичным аномальным дренажом правой нижней легочной вены. Аномальный дренаж может проходить в правое предсердие, верхнюю полую вену или нижнюю полую вену.
-
Дефект коронарного синуса: дефект характеризуется неокрытой коронарной пазухой и постоянной левой верхней полой веной, которая сообщается с левым предсердием. Расширение коронарного синуса часто свидетельствует об этом дефекте. Нарушение может привести к десатурации в результате шунтирования справа налево в левое предсердие. Диагноз может быть поставлен с помощью контрастного вещества, воодимого в левую верхнюю конечность; помутнение коронарного синуса предшествует помутнению правого предсердия.
Генетика
Дефект межпредсердной перегородки может возникнуть на наследственной основе. Синдром Холта-Орама, который характеризуется аутосомно-доминантным типом наследования и деформациями в верхних конечностей (зачастую отсутствующим или гипопластическим радиусом), был приписан одному дефекту гена в TBX5. Частота составляет почти 100% для синдрома Холта-Орама. Примерно 40% случаев Холт-Орама связаны с новыми мутациями.
Синдром Эллиса ван Кревельда является аутосомно-рецессивным заболеванием, которое связано с дисплазией скелета, характеризующейся короткими конечностями, короткими ребрами, постаксиальной полидактилией, диспластическими ногтями и зубами, а также общим предсердием, встречающимся в 60% случаев.
Мутации в сердечном транскрипционном факторе NKX2.5 были отнесены к синдрому семейной аутистической дисфункции, связанному с прогрессирующей атриовентрикулярной блокадой. Данный синдром является аутосомно-доминантным признаком с высокой степенью пенетрантности, однако без связанных с ним скелетных аномалий.
Варианты в гене GATA4 также вовлечены при ДМПП. Совсем недавно учеными сообщалось о новой мутации в положении метилирования GATA4 (c.A899C, p.K300T) в связи с ДМПП.
Также ученые сообщили, что подавление следующих генов при ДМПП может повлиять на формирование перегородки предсердия сердца, пролиферацию кардиомиоцитов и развитие сердечной мышцы:
- Специфичные для сердца транскрипционные факторы GATA4 и NKX2-5
- Внеклеточные сигнальные молекулы VEGFA и BMP10
- Саркомерные белки сердца MYL2, MYL3, MYH7, TNNT1 и TNNT3
Исследователи отметили, что нарушение регуляции указанных генов во время морфогенеза перегородки сердца может привести к клеточному циклу в качестве доминирующего пути среди подавляемых генов, что может вызывать снижение экспрессии белков, участвующих в клеточном цикле, а после чего нарушать рост и дифференцировку кардиомиоцитов в процессе образования межпредсердной перегородки.
Дефект межпредсердной перегородки
В норме в перегородке, разделяющей предсердия, не должно быть отверстий, а кровь между этими камерами сердца не должна смешиваться. Если у человека есть патологическое сообщение между предсердиями, то это расценивается как порок сердца «дефект межпредсердной перегородки», сокращенно ДМПП.
Примерно в четвертой части всех случаев ДМПП патологическое отверстие располагается в нижней трети перегородки. Это называется первичным дефектом. Иногда это отверстие может быть очень большим и достигать сердечных клапанов. Такой порок можно увидеть внутриутробно на УЗИ.
Гораздо чаще встречается вторичный дефект, который образуется на месте овального окна и является как бы его продолжением. Реже всего встречается полное отсутствие перегородки между предсердиями. Также бывает, что у малыша есть несколько патологических отверстий в перегородке между этими сердечными камерами. В ряде случаев ДМПП является всего лишь частью сочетанного порока сердца.
Особенности дефекта межпредсердной перегородки у малышей:
- Чем больше диаметр порока, тем сильнее выражены клинические признаки.
- У девочек данный порок регистрируется чаще.
- Кровь через патологическое отверстие сбрасывается слева направо, то есть больший объем крови уходит в легочные сосуды, а сосуды большого круга кровообращения крови недополучают. Значительная нагрузка падает на правые сердечные камеры.
- Из-за особенности перестройки кровообращения у младенцев первых месяцев жизни даже большой порок может протекать бессимптомно. Поэтому в периоде новорожденности о существовании такого порока можно даже не догадываться: шум в сердце бывает редко, а клинические симптомы еще не успели развиться.
- Может произойти самозаращение протока.
Комментарий эксперта
Ирина Аршинова, кардиолог
Как говорит народная мудрость, «где тонко, там и рвется». Недостаточность в ткани предсердия у ребенка возникает не вследствие «изношенности», как это бывает у взрослого человека, а вследствие нарушения закладки органа. Соответственно, если «худые места» и «заплатки» в изношенной ткани пожилого человека могут появиться в любом месте, то для малыша будут актуальными незаращения вблизи естественных анатомических отверстий, а именно, сосудистых коллекторов (коронарный и венозный синусы) и естественных для внутриутробного периода сообщений между предсердиями (овальная ямка) или даже между предсердием и желудочком.
По данным Европейского общества кардиологов, частота встречаемости ДМПП составляет около 7% от всех пороков и малых аномалий сердца. Чаще всего ДМПП затрагивает овальную ямку, в таком случае дефект получится в результате недостаточного количества ткани клапана, из-за чего свисающий клапан не будет полностью прикрывать отверстие, или же вследствие его рыхлой ячеистой структуры, пропускающей кровь.
В случае самопроизвольного закрытия дефекта в молодом возрасте функция сердечной мышцы быстро приходит в абсолютную норму и дальнейшее наблюдение за ребенком уже не требуется
Но иногда дефект не закрывается и может сопровождать человека на протяжении всей жизни — в данном случае очень важно наблюдать за ребенком, подростком и взрослым, проводить ежегодные осмотры у кардиолога и эхокардиографические обследования, поскольку отверстие может увеличиваться. В зависимости от размеров дефекта и его расположения врачи могут решать вопрос о мини-инвазивном или же хирургическом закрытии дефекта во избежание развития неблагоприятной клинической симптоматики (предсердные аритмии, одышка вследствие высокой легочной гипертензии и другие).