Бронхолегочная дисплазия у детей: симптомы и лечение
Содержание:
- Причины возникновения БЛД у детей
- Симптомы
- Классификация
- Параметры функции внешнего дыхания (ФВД)
- Причины бронхолегочной дисплазии
- Ошибки в диагностике
- Стадии
- Диагностика и лечение
- Последствия бронхолёгочной дисплазии
- Дисплазия легких у недоношенных детей
- Приложение в. информация для пациентов
- Каких ожидать последствий?
- Возможные негативные последствия
Причины возникновения БЛД у детей
Бронхолегочная дисплазия имеет многофакторную этиологию.
Значимые факторы риска включают:
- длительную ИВЛ,
- высокие концентрации вдыхаемого O2,
- инфекцию,
- степень недоношенности.
Дополнительные факторы риска включают:
- интерстициальную эмфизему легких,
- большой конечный дыхательный объем,
- повышенное сопротивление дыхательных путей,
- повышенное давление в легочной артерии,
- мужской пол.
Первоначально бронхолегочную дисплазию новорожденных рассматривали как результат губительного действия кислорода и искусственной вентиляции на легкие. В настоящее время болезнь признали полиэтиологическим заболеванием. Существуют факторы, способствующие развитию бронхолегочной дисплазии новорожденных:
- незрелость легких недоношенного;
- токсическое действие кислорода;
- респираторные расстройства;
- баротравма легких;
- инфекция;
- легочная гипертензия;
- отек легких;
- наследственность;
- гиповитаминоз А и Е
Незрелость легких недоношенного ребенка
имеют диагноз «бронхолегочная дисплазия». У детей массой от 1000 до 1500 г.
заболеваемость составляет 40%. С учетом гестационного возраста данный диагноз был поставлен всем новорожденным, появившимся на свет до 28 недель беременности.
Токсическое действие кислорода
Доказано, что кислород участвует в патогенезе поражений, наблюдаемых медиками на разных стадиях бронхолегочной дисплазии. Гипероксидное повреждение легких влечет за собой некроз эпителия дыхательных путей, эндотелию легочных капилляров, трансформацию альвеолоцитов 2 типа в альвеолоциты 1 типа.
Следствием такой окислительной атаки является развитие у детей ателектазов и легочной гипертензии, а также нарушение мукоцилиарного клиренса.
Баротравма легких
Снижение комплайнса легких и растущие нарушения вентиляционных и перфузионных отношений делают необходимым использование более высоких параметров искусственной вентиляции.
Так замыкается порочный круг, постоянно усиливая повреждения легких. Применение искусственной вентиляции с постоянным положительным давлением вызывает разрыв альвеол с образованием пневмоторакса и интерстициальной эмфиземы.
Инфекция
Отдельные возбудители могут вызывать хорионамнионит, быть причиной преждевременных родов, а также легочных поражений (воспаления, гиперреактивности бронхов, инактивации сурфактанта).
Основная причина развития вторичной инфекции – попадание в легкие внутрибольничной флоры во время интубации трахеи.
Отек легких
Показано, что в период выздоровления существует отрицательная зависимость между максимальным диурезом и необходимостью повышения концентрации кислорода в воздухе.
По диурезу можно точно предсказать сценарий развития у ребенка дыхательной недостаточности.
Если срыгивание — процесс для ребенка вовсе не неприятный, как бы есте…Ожидание кончилось — последние 10 месяцев вы проводили бесконечные час…Обязательно посещения ортопеда, что периодическими диагностиками, для выявления изменений. На время лечения проблемы, врач становиться вашим хорошим другом, поэтому приготовьтесь к долгому сотрудничеству.
Лечение бронхолегочной дисплазии должно направляться на адекватную доставку кислорода при помощи искусственной вентиляции, и по возможности быстрый переход на увлажненный кислород через носовые катетеры на протяжении необходимого времени. Важную роль в лечении бронхолегочной дисплазии отводят усовершенствованию методов выхаживания недоношенных, особенно глубокой степени – повышение роли грудного вскармливания и поддержания адекватного режима по уходу.
Лечение бронхолегочной дисплазии
Для постановки диагноза БЛД пациент должен по крайней мере в течение 28 дней испытывать потребность в >21% O
повышенное давление в легочной артерии,
Симптомы
Родителям ребенка совсем необязательно знать особенности механизмов развития заболевания, однако симптомы болезни распознавать необходимо. Бронхолегочная дисплазия новорожденных (БЛД) проявляется следующими признаками:
- Ребенок рождается с так называемым респираторным дистресс-синдромом. Наблюдается невозможность самостоятельного дыхания за счет недостаточности сурфактанта в легких.
- Далеко не всегда дистресс-синдром приводит к дисплазии. Признаки заболевания проявляются у новорожденных только спустя неделю. В этот момент обычно удается восстановить самостоятельное дыхание малыша, но не при наличии дисплазии.
- БЛД у недоношенных не позволяет снизить концентрацию вдыхаемого кислорода в аппарате внешнего дыхания.
- Данная патология приводит к появлению внешних изменений: у малыша вздувается грудная клетка. Межреберья начинают западать в момент вдоха. Увеличивается переднезадний размер груди, а сбоку она остается нормальных размеров.
- Всегда наблюдается одышка у малыша, которая сопровождается хрипами и громким свистящим дыханием.
- Кожа таких младенцев бледная или синеватого цвета. Цианоз носит разлитой характер и встречается по всей поверхности кожи.
Классификация
В неонатологии уделяют две основные формы БЛД:
- Классическая («тяжелая») – развивается у новорожденных, к которым применялись жесткие режимы аппаратной вентиляции, без заменительной сурфактатной терапии.
- Новая (постсурфактантная) – возникает у детей гестационного возраста 28-32 недели, которым вводился сурфактант.
В отечественной неонатологии классификация бронхолегочной дисплазии определяется степенью тяжести патологии:
- легкая – дыхание комнатное до 56 дня постнатального возраста;
- умеренная – приступы тахиапноэ, при плаче, кормлении. Необходима распираторная поддержка;
- тяжелая – требуется проведение вентиляции с положительным давлением и концентрацией кислорода >30%.
Классическая форма
Представляет собой тяжелую хроническую форму заболевания легких, возникающее после респираторно-депрессивного синдрома до введения сурфактанта. Данная форма бронхолегочная дисплазия наблюдается у детей любого гестационного возраста. Патогенетические факторы: респираторная недостаточность, требующая ИВЛ, неонатальная пневмония, гипоплазия легких, синдром аспирации мекония.
Форма чаще встречается у мальчиков и обратно пропорционально связана с тем, сколько было недель при рождении и каков был вес. Патология характеризуется повышенным сопротивлением дыхательных путей при воспалении и гиперчувствительностью бронхов. Течение часто осложняется патологиями инфекционного генезиса с последующим развитием нарушения газообмена в органах дыхательной системы и крови.
Патологические признаки классической формы:
- чередование ателектаза с гиперинфляцией легких;
- тяжелые эпителиальные поражения дыхательных путей: антенотальное недоразвитие, сквамозные изменения эпителия;
- выраженная недоразвитость структурных элементов гладких мышц легких;
- обширная, диффузная фибропролиферация;
- гипертрофирование легочных артерий;
- снижение альвеоляризации и площади поверхности.
Новая форма
Чаще всего возникает у малышей, рожденных на 24-28 неделях гестационного периода, с массой тела от 400 г до одного килограмма. Основные факторы, влияющие на развитие: морфологическая незрелость легких, нарушение развития паренхимы, «воздушных пузырьков» и сосудов легочного ствола.
Патологические признаки новой формы:
- менее регионарная гетерогенность заболеваний легких;
- редкие эпителиальные поражения органов дыхания;
- мягкое утолщение гладких мышц легких;
- небольшие изменения фибропролиферации;
- наличие небольшого числа «дисморфных» артерий.
При ухудшении на рентгенографии наблюдается «туманность» легких, что свидетельствует о повышении альвеолярно-капиллярной проницаемости.
Параметры функции внешнего дыхания (ФВД)
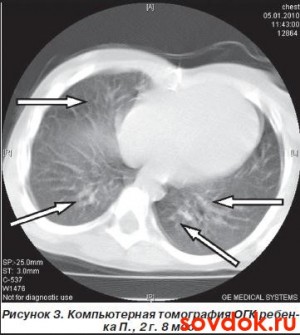 Из основных синдромов, которые возникают при БЛД у детей, являются:
Из основных синдромов, которые возникают при БЛД у детей, являются:
- нарушение бронхиальной проводимости;
- изменение легочных объёмов;
- гиперреактивность дыхательных путей;
- нарушение диффузной способности лёгких и эластических свойств.
Проводился анализ 18 исследовательских работ по изучению изменений ФВД у подростков и детей от 6 до 19 лет, которые страдали в раннем постнатальном периоде классической формой БЛД. Было выявлено, что показатель внешнего дыхания в первую секунду всегда был ниже, чем у здоровых сверстников. Дети с БЛД имели показатель объёма форсированного выдоха за первую секунду (ОФВ1) ниже 80%.
Из 18 исследований 4 были направлены на изучение пациентов с новой формой БЛД. Отличий в показателях ОФВ1 от показателей при классической не было.
W.H. Northway в 1990 году определил, что у 67% взрослых людей, которые переболели БЛД в детстве, имелись в наличии обструктивные показатели ФВД, а в 25% случаев регистрировалась необратимые обструктивные изменения бронхов. У этих же пациентов снижались показатели ОФВ1, мгновенной объёмной скорости выдоха и форсированная жизненная ёмкость лёгких (ФЖЕЛ), происходило повышение бронхиального сопротивления и гиперреактивности.
Также в 1998 году изучались показатели ФВД у больных в возрасте 10 лет с тяжёлыми формами БЛД в раннем детстве. Эти дети находились на щадящем режиме ИВЛ и не получали лечения стероидами и сурфактантом. У них ОФВ1 находился на 63% в среднем, а у некоторых не дотягивал и до 40%. В этой группе исследуемых нарушения бронхиальной проводимости впоследствии нарастали, увеличивалась и гиперреактивность.
Причины бронхолегочной дисплазии
Бронхолегочная дисплазия – это полиэтиологическое заболевание, которое формируется на фоне воздействия нескольких потенциальных этиологических факторов. К таковым относятся баротравма при нерациональной ИВЛ, морфологическая незрелость паренхимы легкого, системы сурфактанта и антиоксидантной системы, токсическое воздействие высоких концентраций кислорода, инфекции (микоплазмы, пневмоцисты, уреаплазмы, хламидии, ЦМВ), отек легких различного генеза, легочная гипертензия, ГЭРХ, гиповитаминозы А и Е, генетическая склонность.
Морфологически бронхолегочная дисплазия проходит четыре стадии. На I стадии развивается классический РДС. На II стадии происходит деструкция эпителия альвеол и его последующая регенерация, формируются персистирующие гиалиновые мембраны. Также возникает отек интерстиция, некроз бронхиол. III стадия характеризуется образованием ограниченных эмфизематозных изменений, ателектазов и фиброза. На IV стадии в альвеолах накапливаются ретикулярные, эластические и коллагеновые волокна – окончательно формируются ателектазы, эмфизема, участки фиброза легкого.
Ошибки в диагностике
Рецидивирующая бронхообструкция у детей с БЛД нередко интерпретируется практикующими врачами, как манифестация бронхиальной астмы (БА). Ещё некоторое время назад считалось, что БА у матери может спровоцировать появление на свет недоношенного ребёнка, однако на сегодняшнее время такая связь не подтверждается.
Также не обнаружили аллергической отягощённости по наследственному фактору у детей с бронхолегочной дисплазией в анамнезе.
При таком заболевании, как бронхолегочная дисплазия данный маркер оставался на стабильно низком уровне, что не подтверждало БА. При этом у пациентов с БЛД нет достаточной эффективности от применения бронходилятаторов и ингаляционных стероидов, фиброзная картина на рентгенограммах лёгких достаточно стойкая, что свидетельствует о неаллергической природе заболевания.
- Критерии Национального института детского здоровья и развития человека (NICHD).
- Характерные данные рентгенологического исследования.
Бронхолегочную дисплазию обычно подозревают, когда младенцу, получающему ИВЛ, не удается отменить O2-терапию, ИВЛ или и то, и другое. Состояние детей обычно ухудшается: нарастают гипоксемия, гиперкапния, увеличивается потребность в кислороде.
Когда ребенку не удается прекратить подачу кислорода или отменить ИВЛ, следует исключить фоновые заболевания.
Рентгенография грудной клетки сначала выявляет диффузные изменения из-за скопления экссудативной жидкости; проявления затем становятся мультикистозными или губчатыми с чередованием областей эмфиземы, легочных рубцов и ателектазов.
Альвеолярный эпителий может отторгать некротические массы и макрофаги, нейтрофилы и воспалительные медиаторы могут быть обнаружены в аспирате из трахеи.
На рентгенограммах грудной клетки могут выявляться снижение объема легких, регионарные ателектазы и перераздутие, тяжистость, инфильтрация и иногда ИЭЛ. Часто на рентгенограмме органов грудной клетки выявляется гомогенное затемнение («маленькие серые легкие»).
Дифференциальную диагностику проводят с ателектазом, легочной гипертензией, ОАП, эмфиземой, нозокомиальной пневмонией, стенозом подсвязочного пространства, трахеомаляцией, муковисцидозом, аспирацией, атрезией пищевода с трахеопищеводным свищом.
Для определения наличия бронхолегочной дисплазии у недоношенного младенца необходимо учитывать:
- срок беременности при преждевременных родах;
- вес малыша при рождении;
- использование искусственного дыхания после рождения;
- продолжительность вентиляции легких;
- симптомы заболевания.
После того, как врач сделает анамнез и проведет осмотр, он направит на дополнительные исследования:
- Импульсная оксиметрия. В этом случает ножке малыша прикрепляется лента, содержащая датчик кислорода. С помощью этого исследования определяется дееспособность легких. Самый известный способ диагностики.
- Компьютерная томография грудной клетки. Данный вид рентгена с применением компьютера помогает сделать качественные снимки нужных частей внутри груди.
- Рентген грудной клетки. Использование рентгеновского излучения для получения снимка внутренних структур груди.
- Анализ газов проводится для того, чтобы определить количество кислорода в крови, поэтому она берется для исследования.
Стадии
Также выделяют 4 стадии заболевания:
Первая стадия БДЛ начинается на второй-третий день жизни новорожденного. Для нее характерны:
одышка;
синюшный вид кожи;
сухой кашель;
частое дыхание.
Вторая стадия развивается на 4-10 день. В это время происходит разрушение эпителия альвеол, возникает отек в легких.
Третья стадия заболевания развивается с 10 дня и длится примерно 20 дней. В течение этого периода наблюдается повреждение бронхиол.
Четвертая стадия начинается с 21 дня. В этом периоде возникают участки спавшейся ткани легких, а также происходит чрезмерное скопление воздуха в органах. В итоге у малыша может развиться хроническое обструктивное заболевание
Важно! В 4 стадии особенно наблюдается увеличение объёма и массы мышечного слоя бронхиол.
Диагностика и лечение
В начале диагностики педиатр, терапевт или пульмонолог выслушивает жалобы и проводит общий осмотр. Лабораторные анализы крови дают общее представление о состоянии человека, наличии сопутствующих патологий. Объективным исследованием является пульсоксиметрия. Данный неинвазивный метод позволяет изучать насыщение крови кислородом.
Измеряются показатели жизненных емкостей и объемов с помощью спирографии. Для визуализации и составления точной картины патологии назначается рентгенография грудной клетки, компьютерная и магниторезонансная томография. Сопутствующие заболевания сердца исключаются или подтверждаются с помощью ультразвукового исследования и электрокардиографии. Взрослым проводят такое эндоскопическое исследование, как бронхоскопию для осмотра стенки бронхов, взятия биологического материала и последующей микроскопической диагностики.
Несмотря на то, что ИВЛ является одним из главных факторов развития болезни, из-за нарушений газообмена требуется дополнительное поступление кислорода в дыхательные пути, поэтому подобный метод используется в терапии.
Бронхолитики выписываются для увеличения просвета бронхов (Сальбутамол, Беродуал) в сочетании с противовоспалительными медикаментами в форме аэрозолей (Преднизолон, Ибупрофен). Для разжижения и улучшения отхождения мокроты применяются муколитические препараты – Флуимуцил и Лазолван.
При присоединении вторичной инфекции или наличии микроорганизмов, как причинного фактора, используют антибиотики широкого спектра действия и узконаправленные при обнаружении специфического возбудителя.
Из физиотерапии предпочтительны такие методы, как:
- электрофорез с растворами хлоридов калия или кальция;
- диадинамотерапия;
- оксигенотерапия;
- ультразвуковое воздействие на грудную клетку.
Питание при бронхолегочной дисплазии должно быть сбалансированным и высококалорийным, так как недоношенному ребенку требуется большое количество питательных веществ и витаминов, а у взрослых людей при правильном питании снизится риск развития сопутствующих патологий.
У детей отмечается задержка роста, отставание в физическом и умственном развитии. Однако при своевременной диагностике и правильно подобранной терапии всех осложнений и рисков можно избежать.
https://youtube.com/watch?v=e5m4kzAO-00
Последствия бронхолёгочной дисплазии
Прогноз при бронхолёгочной дисплазии может быть очень серьёзным. Риск развития осложнений для детского организма возрастает исходя из гестационного возраста ребёнка, тяжести проявлений патологии:
- Хроническая дыхательная недостаточность. В связи с длительным нарушением функции лёгких, может развиться хроническая дыхательная недостаточность.
- Бронхит. Проявляется воспалением бронхов. Эта патология может сопровождать детей с бронходисплазией на протяжении всей жизни. Является самым частым осложнением.
- Бронхиолит. Представляет собой острую инфекцию вирусного происхождения, которая вызывается респираторно-инициальным вирусом и поражает нижние дыхательные пути.
- Пневмония. Характеризуется воспалением лёгочной ткани и часто встречается у недоношенных детей, вследствие незрелости лёгких.
- Круп. Существует теория о предрасположенности к развитию ложного крупа в будущем, у детей с дисплазией. Ложный круп является опасным состоянием, которое характеризуется отёком голосовой щели (у детей довольно узкая), происходит приступ удушья, он требует быстрого медицинского вмешательства. Перед приступом наблюдается охриплость голоса. Такие приступы могут сопровождать ребёнка вплоть до достижения им 6-летнего возраста.
- Бронхиальная астма. У детей, перенёсших дисплазию в раннем возрасте чаще, чем у других детей развиваются приступы бронхиальной астмы. Они характеризуются приступами удушья, когда человек не может сделать полноценный вдох.
- Расстройство питания. Это происходит из-за длительного нахождения на ИВЛ. В результате нарушается сосательный рефлекс, а в дальнейшем может наблюдаться расстройство глотания.
- Иммунодефицит. При нарушении функции лёгких часто наблюдается сильное снижение иммунного ответа организма. В связи с этим повышается риск развития инфекционных заболеваний, которые поражают дыхательные пути.
- Лёгочная гипертензия. Эта патология представляет собой повышение давления в малом круге кровообращения, что ведёт к развитию обструкции крупных сосудов в сердце и лёгких. Состояние ведёт к потере функции сердца.
- Ателектаз. Представляет собой спадание доли лёгкого, с невозможностью его полного расправления. Это происходит из-за недостаточного количества сурфактанта, который ответственен за расправление лёгочной ткани.
- Гипоксия. Характеризуется недостаточным поступлением кислорода в организм (кислородное голодание). Недостаток кислорода приводит к осложнениям со стороны сердечно-сосудистой системы, а также ведёт к застойным явлениям в лёгких.
- Отёк лёгких. Возникает из-за переизбытка жидкости в лёгких. Возникает из-за длительного ИВЛ.
- Апноэ. Это патологическое состояние представляет собой внезапное прекращение дыхания. Особенно часто это наблюдается у детей до 6 месяцев. Чаще всего апноэ развивается ночью или в ранние утренние часы. Апноэ требует реанимационных мероприятий.
Апноэ
Дисплазия легких у недоношенных детей
Изначально бронхолегочная дисплазия рассматривалась как результат токсического воздействия высоких концентраций кислорода на ткань легких новорожденного при искусственной вентиляции легких (ИВЛ). В настоящее время большинство специалистов считают данную патологию полиэтиологическим заболеванием, к развитию которого могут приводить:
- незрелость легких недоношенных детей;
- токсическое влияние высоких концентраций кислорода на ткань легких;
- баротравма легких (повреждение легочной ткани при проведении ИВЛ под повышенным давлением);
- респираторные расстройства, коррекция которых требовала проведения искусственной вентиляции легких (болезни утечки воздуха, ателектазы, болезнь гиалиновых мембран);
- инфицирование дыхательных путей недоношенных новорожденных (цитомегаловирус, микоплазма, уреаплазма, хламидии);
- отек легких;
- легочная гипертензия;
- хронический гастроэзофагеальный рефлюкс;
- гиповитаминозы А и Е;
- наследственная предрасположенность.
Летальность при бронхолегочной дисплазии высокая и достигает 30%. При благоприятном течении заболевания восстановление функциональных показателей дыхания происходит только к 10-летнему возрасту ребенка.
Профилактика
Во-первых, профилактика преждевременных родов.
Еще перед беременностью или на ранних стадиях женщина должна пройти полное обследование, это необходимо, чтобы выявить патологии матери и определить риски развития.
Женщина обязана как можно раньше встать на учет в женскую консультацию, где подробно расскажет о хронических и наследственных заболеваниях, перенесенных инфекционных заболеваниях и др.
Во время беременности, женщине необходимо полноценно питаться, получать достаточное количество витаминов и минералов, больше гулять на свежем воздухе, избегать контакта с больными людьми и стрессовых ситуаций. А также регулярно проходить УЗИ.
Необходимо исключить как активное, так и пассивное курение и алкоголь.
Каждое заболевание лучше всего предотвратить, чем лечить и справляться с его последствиями и осложнениями.
- Во время беременности необходимо осуществлять профилактику преждевременных родов.
- Будущей мамочке следует хорошо и правильно питаться, отказаться от употребления алкоголя, от курения и применения наркотических веществ.
- Также необходимо лечить все хронические заболевания вовремя.
- Следует избегать физических и эмоциональных нагрузок, обеспечить себе и своему малышу максимальный покой. Не стоит придерживаться советов старшего поколения о том, что мамы и бабушки вели активный образ жизни до самых схваток. Лучше смотреть на собственное самочувствие и прислушиваться к своей интуиции, чтобы потом не винить себя.
Внимание! Если существует угроза преждевременных родов беременной, то врач назначает употребление глюкокортикостероидов, которые ускоряют формирование альвеол у плода. Если при рождении недоношенного малыша поставили диагноз бронхолегочной дисплазии, то необходимо грамотно и правильно осуществлять все реанимационные мероприятия, а также респираторную терапию
Правильное использование препаратов сурфактанта даст возможность поддерживать легкие малыша в раскрытом состоянии, что будет способствовать поступлению в них достаточного объема кислорода
Если при рождении недоношенного малыша поставили диагноз бронхолегочной дисплазии, то необходимо грамотно и правильно осуществлять все реанимационные мероприятия, а также респираторную терапию. Правильное использование препаратов сурфактанта даст возможность поддерживать легкие малыша в раскрытом состоянии, что будет способствовать поступлению в них достаточного объема кислорода.
Профилактика бронхолегочной дисплазии включает следующие мероприятия:
- профилактика преждевременных родов;
- при существующем высоком риске преждевременных родов – назначение беременной препаратов для стимуляции созревания легких плода;
- назначение новорожденным с низкой массой тела сурфактанта;
- при вероятности развития бронхолегочной дисплазии – раннее применение эуфиллина;
- проведение искусственной вентиляции легких с минимальными параметрами.
Приложение в. информация для пациентов
В настоящее время выделяют классическую и новую формы заболевания. Классическая БЛД формируется у доношенных или поздненедоношенных (старше 32 недели гестации при рождении) детей и протекает с выраженным фиброзом легких. Часто возникает у детей, заглатывающих околоплодные воды с меконием при рождении.
Новая форма БЛД характерна для глубоконедоношенных детей с гестационным возрастом на момент рождения от 22 до 32 недель, получивших препараты сурфактанта для защиты легочной ткани. Эта форма БЛД протекает, как правило, без выраженных фиброзных изменений, с волнообразными бронхообструктивными проявлениями, она чаще дает благоприятные исходы.
Исход БЛД зависит от тяжести течения заболевания и определяется к 3 годам жизни ребенка. Возможен исход в клиническое выздоровление. При тяжелом течении БЛД к 3-хлетнему возрасту дети формируют рецидивирующую или хроническую бронхолегочную патологию.
Для лечения БЛД и предотвращения обострения заболевания показаны профилактика ОРВИ, ингаляционная терапия кортикостероидами и бронходилататорами, при необходимости – антибактериальная терапия.
Предотвращение тяжелых обострений БЛД путем сезонной пассивной иммунизации против РСВИ определяет благоприятный исход заболевания и улучшает качество жизни детей с БЛД, предотвращая их инвалидизацию.
Каких ожидать последствий?
Бронхолегочная дисплазия у деток может сопровождаться целым спектром осложнений. К основным стоит отнести:
- Вымывание полезных микроэлементов натрия, калия из крови.
- Дыхательную недостаточность.
- Ухудшение слуха.
- «Хроническое легочное сердце». Суть заключается в том, что правые отделы сердца расширяются.
- Задержку в плане физического развития.
- Появление камней в почках.
- Давление значительно повышается.
- Голубоватый неестественный оттенок кожи.
Последствия от дисплазии легкого развиваются по следующим сценариям:
- Полная поправка пациента к двухлетнему возрасту.
- Последующее появление осложнений в виде тяжелых заболеваний легких, в том числе эмфиземы и бронхиолита.
Дети, переболевшие подобным недугом, имеют гораздо больший риск заразиться инфекционными заболеваниями. Такие малыши растут намного медленнее своих сверстников, а вес набирают очень трудно. Дети, которым был определен диагноз БЛД, подвержены риску возникновения ДЦП.
Только грамотные и своевременные действия гарантируют, что лечение увенчается успехом. При неотложном обращении к врачу вероятность появления осложнений минимальна.
Возможные негативные последствия
При грамотном лечении состояние младенца с бронхолегочной дисплазией постепенно улучшается, хоть периоды обострения встречаются довольно часто. Если болезнь протекает тяжело, в 20 процентах случаев это приводит к летальному исходу.
У детей с легкой и средней формой БЛД заболевание может протекать довольно долго, но чаще всего состояние улучшается. Среди наиболее часто встречающихся осложнений отмечают следующе состояния:
- Формирование ателектазов. Это очаги спавшихся участков в области легких.
- Легочное сердце. Это патология, характеризующаяся сужением сосудов в области правого сердечного желудочка.
- Увеличение сердца и развитие сердечной недостаточности.
- Хроническая легочная недостаточность, при которой пациенту необходимо получение кислорода даже после выписки из родильного дома.
- Инфицирование легких и развитие пневмонии. Особенно опасным это состояние является для малышей до 6 лет. Воспаление легких и бронхов часто ведет к летальному исходу.
- Бронхиальная астма.
Кроме этого, часто встречаются проблемы с набором веса. Такие дети нуждаются в особенном уходе и питании.
Мнение эксперта
Ксения Дунаева
Эксперт по работе с пользователями и модератор комментариев. Высшее медицинское образование и наличие более 5 лет реальной практики.
Спросить у Ксении
Для предотвращения тяжелых последствий важно диагностировать БЛД как можно раньше и назначить правильное лечение. Терапия должна носить комплексный характер, включать соблюдение правильного режима, паллиативную помощь, соблюдение диеты, медикаментозное лечение и другие методы
Это позволит справиться с проблемой и снизить риск смерти малютки.