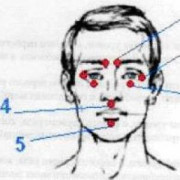
Синдром шегрена: симптомы, лечение, причины, диагностика
Содержание:
Диагностика
Поставить правильный диагноз не так уж и сложно. На сегодняшний день в медицине имеются различные диагностические методики, позволяющие определить развивающуюся болезнь. Наиболее успешный метод – это лабораторные анализы. Для синдрома Шегрена характерно повышение скорости оседания эритроцитов (СОЭ), уменьшение объема содержания лейкоцитов в крови, гипергаммаглобулинемия, антинуклеарный ревматоидный фактор в наличии.
Иной критерий диагностики – внешний осмотр
Врач обращает внимание на следующие признаки:
- Вовлеклись ли в поражение суставы.
- Воспалены ли околоушные слюнные железы, насколько быстро они увеличиваются в размере.
- Повышена ли сухость слизистых ротовой полости, носоглотки, глаз.
- Имеется ли поражение зубов.
- Наблюдается ли развитие рецидивирующего конъюнктивита.
Если такие симптомы, взятые в отдельности, не считаются специфичными именно для синдрома Шегрена, то наличие 4 из таковых в 80% случаев указывает именно на эту патологию.
Важное условие диагностики – дифференциальный анализ. Синдром Шегрена дифференцируют с такими заболеваниями, как ревматоидный артрит, системная красная волчанка, аутоиммунные заболевания желчных путей и почек
Лечение болезни Шегрена
Назначается курс терапии только лечащим врачом, самолечение при этом заболевании запрещено. Группы медикаментов и конкретные лекарства подбираются в зависимости от стадии болезни, сопутствующих патологий, симптоматики. При лечении придерживаются следующих принципов:
- Для основной терапии синдрома Шегрена используют цитостатические иммунодепрессанты (циклофосфамид, хлорбутин) и гормоны.
- На начальной стадии, если нет умеренных нарушений лабораторных показателей и признаков системных проявлений, применяют длительную терапию преднизолоном по 5-10 мг/день.
- На поздней и при выраженной стадии, отсутствии системных проявлений, назначают хлорбутин по 2-4 мг за сутки и преднизолон 5-10 мг/день. Далее следует длительная поддерживающая терапия по 6-14 мг/неделю хлорбутина, 5 мг/день преднизолона. Эта же схема подходит при лечении пациентов на начальных стадиях с выраженными нарушения лабораторных показателей активности процесса, криоглобулинемии без явных системных проявлений.
- Больным с тяжелым системным течением болезни назначают пульс-терапию большими дозами циклофосфана и преднизолона. На протяжении 3-х дней ежедневно внутривенно ставят 1000 мг 6-метилпреднизолона, однократно вводят 1000 мш циклофосфана. Затем больного переводят на умеренную дозировку. Это эффективный метод лечения, если нет воздействия на печень. Такая схема терапии помогает избежать осложнений из-за длительного приема цитостатиков, преднизолона.
- При лечении пациентов со синдромом Шегрена и гломерулонефритом, язвенно-некротически васкулитом, церебровскулитом, полиневритом, обусловленными криоглобулинемией используют пульс-терапии в комбинации со следующими процедурами: двойная фильтрация плазмы, криоадсорбция, плазмаферез, гемосорбция.
Для симптоматического лечения при поражении глаз используют местную терапию для устранения сухости, защиты от присоединения вторичной инфекции. При сухости назначают применение искусственных слез, в зависимости от степени поражения органа капают по несколько капель от 3 до 10 раз за сутки. Для защиты роговицы необходимы мягкие лечебные контактные линзы. Для профилактики проникновения инфекции прописывают раствор фурацилина, ципрофлоксацина, 0,25% раствор левомицетина.
При воспалении слюнных желез хронического характера, необходимо направить лечение на укрепление стенок протоков, преодоление сухости, улучшение восстановления эпителия слизистой, профилактику обострений, борьбу со вторичной инфекцией. Для нормализации секреции, питания слюнных желез применяют новокаиновые блокады. Если началось обострение хронического паротита, нужно применять аппликации 10-30% раствором димексида. Для лечения гнойного паротита проводят следующие процедуры:
- местно применяются противогрибковые (антимикотики) препараты: нистатиновая мазь, леворин, нистатин;
- в протоки желез вводят антибиотики;
- препараты кальция внутримышечно для уменьшения проницаемости протоков.
Для ускорения заживления красной каймы губ, слизистой оболочки рта при появлении трещин, эрозий можно использовать масло облепихи, шиповника, солксериловую, метилурациловую мазь. Поможет декаминовая карамель, обработка слизистой медикаментом ЭНКАД – активные дериваты нуклеиновых кислот. При сухости слизистой носа назначают частые аппликации изотонического раствора натрия хлорида.
При сухости бронхов, трахеи прописывают длительное использование бромгексина (3 раза в день 8-16 мг на протяжении 3 месяцев). Терапию симптомов хронического гастрита с секреторной недостаточностью проводят при помощи заместительной терапии: пепсидил, натуральный желудочный сок, соляная кислота. Лечение недостаточности поджелудочной железы проводят при помощи ферментов:
- креон, панзинорм, фестал – постоянно или курсами по 2-3 месяца;
- солкосерил – внутримышечно 2 раза в день по 2 мл на протяжении месяца.
Диагностика болезни Шегрена
Первым делом специалист проводит объективный осмотр и на его основании назначает дополнительные методы для уточнения диагноза. Обязательным пунктом является биохимический и иммунологический анализ крови. Назначают также биопсию слюнной железы.
Еще одними дополнительными способами является сцинтиграфия слюнных желез и сиалография околоушных. Для стимуляции слезоотделения могут использовать нашатырный спирт.
Медикаментозное лечение
Способы лечения зависят от степени тяжести состояния пациента и стадии болезни.
- Для стимуляции слезных желез назначаются подкожные инъекции раствора галантамина и капельные вливания контрикала.
- Для устранения симптома сухости роговицы назначают специальные капли, заменяющие слезу человека: Лакрисифи, Слеза натуральная, Лакрисин, Видисик, Лакропос.
В составе комплексного лечения назначают антикоагулянты, ангиопротекторы. Появление неврологических расстройств и патологий со стороны почек является поводом для назначения дополнительных методов: плазмаферез, плазменная ультрафильтрация. Некоторые случаи заболевания требуют назначения специальной диеты и ограничения физических нагрузок.
Симптоматическое лечение предусматривает полоскание рта для уменьшения сухости, закапывание глаз, прием бромгексина для устранения сухости слизистых оболочек трахеи и бронхов, смазывание наружных половых органов специальными кремами и гелями и размягчение корок в носу различными аэрозолями. Воспаление слюнных желез лечится аппликациями со смесью димексида и гидрокортизона.
Обязательным пунктом терапии является прием поливитаминных комплексов для укрепления иммунитета и повышения защитных сил организма.
На начальных стадиях болезни используют глюкокортикостероиды, например, Преднизолон или Дексаметазон. Их применение разрешается при отсутствии патологий со стороны органов и систем, на начальной стадии заболевания.
Когда в лабораторных показателях отмечены кардинальные изменения, но системные нарушения отсутствуют, к гормональным препаратам добавляют цитостатики: Азиотропин, Циклофосфамид и другие. Первые признаки системных нарушений требуют применения кортикостероидов в сочетании с иммунодепрессантами. Дозировку уменьшают через несколько дней и переводят пациента на минимальные поддерживающие дозы.
Все этапы лечения осуществляются под наблюдением специалиста, который определяет необходимость назначения того или иного средства.
Народные средства
В народной медицине существует несколько рецептов для лечения синдрома Шегрена. Они не способны справиться с причиной патологии, но существенно облегчают состояние пациента.
- Успешно справиться с симптомами поражения слизистой носа поможет масляный раствор Хлорофиллипта.
- Полоскания травяными настоями и отварами из ромашки, шалфея, мать-и-мачехи, тысячелистника. Настаивать травы необходимо в течение 40 минут, процедить и применять для полоскания несколько раз в день.
- Улучшить состояние слизистых оболочек глаз можно с помощью компрессов с соком картофеля либо укропа. Продолжительность процедуры не менее 20 минут.
- Ускорить заживление трещинок в уголках рта поможет смазывание их облепиховым маслом или маслом шиповника.
Использовать народные средства разрешается только после одобрения лечащего врача.
Осложнения болезни
Несвоевременное обращение к специалисту приводит к осложнениям, которые трудно поддаются лечению.
- Новообразования, которые поражают кроветворную систему и лимфоузлы — лимфомы.
- Распространенный васкулит.
- Развитие вторичной инфекции.
- Злокачественные онкологические заболевания.
- Угнетение процессов образования кровяных телец.
Первые признаки синдрома Шегрена требуют немедленного обращения к врачу. Это поможет начать лечение на ранней стадии патологии и исключить риск появления осложнений.
https://youtube.com/watch?v=KcePxUHeez8
https://youtube.com/watch?v=W9NqofXEPFA
https://youtube.com/watch?v=5k4S5Wo53-A
Originally posted 2018-01-31 10:23:42.
Лечение болезни Шегрена
Основное место в лечении болезни Шегрена принадлежит гормонам и цитостатическим иммунодепрессантам (хлорбутин, циклофосфамид).
В начальной стадии заболевания при отсутствии признаков системных проявлений и умеренных нарушениях лабораторных показателей целесообразно длительное лечение преднизолоном в малых дозах (5–10 мг/день).
В выраженной и поздней стадиях болезни Шегрена при отсутствии признаков системных проявлений необходимо назначение преднизолона (5–10 мг/день) и хлорбутина (2–4 мг/день) с последующим длительным, в течение нескольких лет, приемом поддерживающих доз преднизолона (5 мг/день) и хлорбутина (6–14 мг/неделю).
Такая схема может быть использована для лечения больных и в начальных стадиях заболевания при наличии выраженных нарушений лабораторных показателей активности процесса, а также криоглобулинемии без четких признаков системных проявлений.
Пульс-терапия высокими дозами преднизолона и циклофосфана (1000 мг 6-метилпреднизолона внутривенно ежедневно в течение трех дней подряд и однократное внутривенное введение 1000 мг циклофосфана) с последующим переводом на умеренные дозы преднизолона (30–40 мг/день) и цитостатиков (хлорбутин 4-6 мг/день или циклофосфамид 200 мг внутримышечно 1–2 раза в неделю) при отсутствии воздействия на печень является наиболее эффективным методом лечения больных с тяжелыми системными проявлениями болезни Шегрена, как правило, хорошо переносится больными и позволяет избежать многих осложнений, связанных с длительным приемом высоких доз преднизолона и цитостатиков.
Экстракорпоральные методы лечения (гемосорбция, криоадсорбция, плазмаферез, двойная фильтрация плазмы) в комбинации с пульс-терапией наиболее эффективны при лечении больных болезнью Шегрена с язвенно-некротическим васкулитом, гломерулонефритом, полиневритом, миелополирадикулоневритом, цереброваскулитом, обусловленными криоглобулинемией.
Местная терапия при поражении глаз направлена на устранение сухости, предотвращение вторичной инфекции. Сухость глаз является показанием к назначению искусственных слез. Частота применения препаратов зависит от тяжести поражения органа зрения и колеблется от 3 до 10 раз в сутки.
С целью защиты роговицы применяются лечебные мягкие контактные линзы. Для профилактики вторичной инфекции используют растворы фурацилина (в разведении 1:5000), 0,25% раствор левомицетина, ципрофлоксацина и др.
Терапия хронического воспаления слюнных желез направлена на преодоление сухости, укрепление стенок протоков слюнных желез, профилактику обострений, улучшение восстановления эпителия слизистой оболочки полости рта и борьбу со вторичной инфекцией.
С целью нормализации питания и секреции слюнных желез используют новокаиновые блокады. В случаях обострения хронического паротита (и для профилактики его рецидивов) применяют аппликации 10–30% раствора димексида. В случаях развития гнойного паротита в протоки слюнных желез вводят антибиотики и местно назначают противогрибковые препараты (нистатин, леворин, нистатиновую мазь). Для уменьшения проницаемости протоков внутривенно или внутримышечно вводят препараты кальция.
Ускорить заживление слизистой оболочки полости рта и красной каймы губ при возникновении эрозий и трещин удается с помощью масел шиповника и облепихи, солкосериловой и метилурациловой мазей, а также путем обработки слизистой оболочки рта препаратом ЭНКАД (активные дериваты нуклеиновых кислот). Антибактериальными свойствами обладает также декаминовая карамель.
При сухости слизистой оболочки носа применяют частые аппликации изотонического раствора натрия хлорида (с помощью турунд).
Сухость влагалища уменьшается при использовании калиево-йодистого желе.
При сухости трахеи и бронхов рекомендуется длительный прием бромгексина (8–16 мг 3 раза в сутки в течение 2–3 месяцев).
При наличии признаков хронического гастрита с секреторной недостаточностью в течение длительного времени проводят заместительную терапию (соляная кислота, натуральный желудочный сок, пепсидил).
Недостаточность поджелудочной железы требует приема ферментов: панзинорма, креона, фестала курсами по 2–3 месяца или постоянно, проводится также лечение солкосерилом (по 2 мл внутримышечно 2 раза в день в течение 15–30 дней).
Когда необходимо обратиться к врачу
При появлении сухости в глазах, что является первым симптомом нарушения, которая не исчезает в течение 3 дней и не устраняется применением местных средств, необходимо обратиться за консультацией к офтальмологу. При этом следует помнить, что признаки синдрома часто пересекаются с другими патологиями, потому процесс постановки диагноза может затянуться.
Также насторожить должно сниженное слюноотделение. Если понять, есть ли проблемы с выделением слюны или нет, самостоятельно сложно, можно воспользоваться несложным методом. Необходимо положить в рот кусочек лимона, если слюноотделения нет, значит, нарушения присутствуют.
Какие симптомы возникают
Симптоматика заболевания Шегрена достаточно разнообразная. Необходимо знать, какие симптомы возникают в первую очередь, чтобы вовремя обратиться к врачу и предотвратить опасные последствия патологии.
Характерные для патологии симптомы
Начальные клинические проявления представлены в виде:
- повышения сухости слизистой оболочки ротовой полости;
- болевого синдрома в глазах (может быть резким, режущим);
- появления жажды во время концентрации внимания на мониторе компьютера, телевизора;
- повышения сухости слизистых глаз, что часто становится причиной возникновения такого сопутствующего заболевания, как конъюнктивит;
- болевого синдрома в горле во время попытки сглотнуть слюну, что происходит по причине пересыхания слизистых.
Со временем присоединяется иная симптоматика:
- боязнь света (если попытаться посмотреть на горящую лампочку, в глазах начинает «резать», то есть возникает острая боль, происходит ухудшение зрительной функции);
- человеку становится трудно смотреть на предметы ярких оттенков (он начинает ходить с закрытыми глазами, чтобы снизить интенсивность болевого синдрома);
- возникает невозможность выдавить слезу, человек не может из-за этого плакать, ведь нарушено функционирование слезных желез;
- с течением времени (2-3 стадия) заболевание начинает поражать зубы: нарушается целостность эмали, развивается кариес, зубы – шаткие и хрупкие, пломбы выпадают, а проблемные зубы расшатываются.
Увеличивается нижняя лицевая часть, то есть подбородок. Пересохший язык покрывается мелкой сыпью, которая со временем переходит в мелкие язвочки.
Пересыхают и губы, на которых начинают формироваться язвочки и волдыри. В пересушенной носоглоточной полости появляется корка. С развитием синдрома возникают частые носовые кровотечения. Спустя 2-3 недели после начала активного патологического процесса полностью пропадает голос.
Симптомы со стороны иных органов и систем
Проникшая в организм вирусная инфекция может вовлечь в поражение не только внешние железы, но и любой внутренний орган.
Исходя из состояния почек и органов пищеварительного тракта, можно рассмотреть картину появления патологии. При синдроме Шегрена часто развивается цирроз печени или же происходит деформация клеток органа, что впоследствии формирует гепатит. Основные симптомы в данном случае – тошнота и рвота, привкус горечи в ротовой полости. Вследствие болезненности приема пищи ухудшается аппетит, а также повышается риск развития язвы за счет того, что снижена кислотность желудка.
Также поражаются половые органы у женщин. Такое явление имеет особую опасность. Возникает зудящий синдром, жжение и пересыхание слизистых во влагалище. За счет отсутствия увлажнения в данной области нарушается процесс полового контакта, так как не происходит выделение смазки. Однако точно сказать, что у женщины развивается именно синдром Шегрена, нельзя, ведь такие симптомы могут возникать при иных гинекологических болезнях (например, при вагините).
Стоит отметить и то, что синдром Шегрена отражается и на кожных покровах: снижается или полностью прекращается потоотделение, повышается сухость эпидермиса, на нем появляются участки с шелушением, происходит поражение сальных желез. С течением времени на коже формируются язвочки, которые переходят в крапивницу.
Нарушается функционирование мышечного и суставного аппарата, человеку становится сложно разгибать и сгибать конечности. Человека беспокоит постоянная слабость всего туловища и общий упадок сил.
В некоторых случаях развивается онкологическое заболевание, например, формируется злокачественная опухоль на месте пересыхания желез. Если не начать своевременно лечение синдрома, возникает значительный сбой в работе иммунитета, что может стать причиной для развития рака кожи, а иногда – летального исхода.
Симптомы
В медицинской практике проявления делятся на внежелезистые и железистые. Последние обусловлены поражением секретирующих желез, что проявляется в снижении их функции. Выделяют следующие основные симптомы болезни:
- Поражение глаз. Снижается секреция слезной жидкости, человек жалуется на «песок в глазах», чувство жжения, «царапины». Проявляется конъюнктивит, зуд век, скопления белого вязкого выделения в уголках. Далее проявляется сужение глазных щелей, светобоязнь, снижение остроты зрения. Редко наблюдается увеличение слезных желез при синдроме Шегрена.
- Поражение слюнных желез является обязательным, постоянным симптомом болезни. Развивается хроническое воспаление, характерно увеличение органа и сухость во рту. Еще до появления этого признака отмечается часть симптомов: заеды, сухость красной каймы губ, увеличение ближайших лимфатических узлов, стоматит, множественный кариес зубов.
- У 30% пациентов наблюдается постепенный рост околоушных желез, что приводит к характерному изменению овала лица. В литературе этот признак описывают как «мордочка бурундука» или «мордочка хомяка».
- На первых стадиях развития болезни сухость во рту характерна только при волнении, физической нагрузке. На поздних стадиях этот симптом становится постоянным, появляется необходимость увлажнять рот во время разговора, запивать водой сухую пищу. Слизистая приобретает ярко-розовый цвет, легко травмируется. Становится мало свободной слюны, она вязка и пенистая, а язык сухой. На губах появляются корочки, признаки воспаления, иногда присоединяется вторичная инфекция (грибковая или вирусная).
- Резкая сухость рта характерна для поздней стадии, говорить становится невозможно, не получается проглотить пищу, не запив ее водой. На губах появляются трещинки, они сухие, на оболочке полости рта наблюдаются явления ороговения, язык складчатый, свободной слюны нет совсем.
- Сухость носоглотки. Образуются сухие корки в носу, при развитии в слуховых трубах может привести к развитию отита или временной глухоте. Этот же симптом становится причиной осиплости голоса.
- Распространенным осложнением становится вторичная инфекция: рецидивирующие трахеобронхиты, синуситы, пневмонии.
- У трети пациентов наблюдается поражение желез наружных половых органов. Слизистая влагалища становится сухой, покрасневшей, пациенток мучают зуд и жгучие боли.
- Распространенным признаком болезни становится сухость кожи, сниженное потоотделение.
- Нарушение глотания. Связано с сухостью слизистых, многие пациенты по этой причине страдают от атрофического гастрита с выраженной секреторной недостаточностью. Проявляется отрыжка воздухом, дискомфорт в подложечной области, снижение аппетита, тошнота. Существует взаимосвязь между угнетением секреторной функции желудка и степенью сухости.
- У большинства пациентов наблюдается поражение печени (гепатит), желчных путей (холецистит). Жалуются больные на горечь во рту, боли в правом подреберье, плохую переносимость жирной пищи, тошноту.
- При поражении поджелудочной железы (панкреатит) появляется нарушение пищеварения, боль.
Внежелезистые симптомы синдрома Шегрена разнообразны, имеют системный характер. Среди распространенных проявлений выделяют следующие:
- Небольшая скованность и боль в суставах по утрам, признаки воспаления мышц (незначительный рост уровня креатинофосфокиназы в крови, умеренная мышечная слабость, боли в мышцах) отмечается у 5-10% пациентов.
- Увеличение шейных, подчелюстных, надключичных и затылочных лимфатических узлов. Иногда сопровождается увеличением печени.
- Разнообразные поражения дыхательных путей отмечается у половины больных. Царапание, першение, сухость в горле, одышка и сухой кашель.
- Поражение сосудов. На коже голеней появляются мелкоточечные кровянистые высыпания, со временем они могут продолжить свое распространение на бедра, живот и ягодицы. Сопровождается сыпь болезненным жжением, зудом, повышением в местах поражения температуры кожи.
- У трети больных наблюдается неврит тройничного или лицевого нерва, нарушение чувствительности по типу «перчаток» или «носков».
- Аллергические реакции. У 35% больных отмечается негативный эффект от приема сульфаниламидов, антибиотиков, препаратов группы В, новокаина, химических средств, пищевых продуктов.
Причины развития и факторы риска
Точные причины развития данного нарушения пока не изучены, поэтому все утверждения касательно этого вопроса базируются на основании многолетних наблюдений врачей. Отмечается, что появление синдрома Шегрена связано, как правило, с негативным воздействием на организм многочисленных факторов.
При активации иммунитета болезнь незамедлительно переходит в активную фазу развития. Этот процесс обусловлен расстройствами регуляции В-лимфоцитов в крови и реакциями гиперчувствительности. Все это может сопровождаться некрозом, дегенеративными процессами или атрофией ацинарных желез, либо снижением активности слезных и слюнных желез по причине поражения экзокринных желез.
В результате этого происходит патологическое поражение нервных волокон, провоцирующее пересыхание слизистых оболочек.
Что касается конкретных причин, то синдром Шегрена может стать следствием:
- сильного перегрева или переохлаждения организма;
- длительного приема повышенных доз медикаментозных препаратов;
- психоэмоциональных расстройств;
- депрессий;
- умственного перенапряжения, которое является сильнейшим стрессом для организма;
- прогрессирования других болезней аутоиммунной этиологии;
- реакций гиперчувствительности на различные вещества;
- наследственного фактора.
Аутоиммунные процессы развиваются по причине отсутствие компенсирования основных потребностей человеческого организма. Генетическая предрасположенность к данной болезни тоже объяснима, поскольку существует способность генов к кодированию определенных реакций на конкретные воздействия, раздражители, факторы.
Синдром Шегрена диагностируется у 5 – 10% пациентов мужского пола. Все остальные случаи приходятся на женщин, реже – на детей. Прежде всего, это связано с особенностями гормонального фона.
Также данная патология может развиться у лиц с:
- гепатитом;
- вирусными патолгиями разной этиологии;
- ротавирусными инфекциями;
- герпетическими болезнями.
Но науке пока не удалось доказать такую взаимосвязь, поэтому эти утверждения пока воспринимаются только в качестве теорий.
Болезнь Шегрена считается тяжелой патологией, требующей своевременного выявления и адекватного лечения. Помимо желез внутренней и наружной секреции, при данной патологии могут возникнуть проблемы с:
- почками;
- печенью;
- щитовидной железой;
- легкими;
- кожными покровами.