Двусторонняя очаговая пневмония: симптомы, методы лечения
Содержание:
Диета при бронхопневмонии
- Эффективность: нет данных
- Сроки: 7-14 дней
- Стоимость продуктов: 1600-1800 руб. в неделю
Диета при пневмонии, питание при воспалении легких
- Эффективность: нет данных
- Сроки: 21 день
- Стоимость продуктов: 1500 — 1700 руб. в неделю
Питание при бронхопневмонии должно быть особенным и направлено на поддержание защитной функции организма, снижение нагрузки на иммунную систему и разгрузку пищеварительного тракта
Крайне важно во время лечения снизить потребление углеводов, жиров и соли. Рекомендуется повысить потребление продуктов, богатых витаминами группы В, кальцием, аскорбиновой кислотой
Питаться нужно часть – до 6 раз в сутки, желательно небольшими порциями. Если аппетита нет, то заставлять себя не нужно. Блюда лучше готовить на пару, отваривать, печь в духовом шкафу, а продукты тщательно перетирать до кашеобразного состояния. Важное значение имеет тёплое обильное питьё.
Разрешённые продукты в остром периоде заболевания:
- мясной/куриный бульон;
- нежирная курица;
- нежирные сорта рыбы;
- мясо;
- кисломолочная продукция;
- сухофрукты;
- свежие фрукты и овощи.
В период выздоровления меню можно немного разнообразить – увеличить количество белков, углеводов, жиров и уменьшить потребление жидкости.
Симптоматика
При очаговых воспалениях легких в начале кашель сухой, обильно мокрота выделяется после начала лечения
Начало заболевания проявляется в виде острой респираторной инфекции. Характерно наличие температуры, ринита и сухого кашля.
Скудная мокрота появляется позже, как правило, через несколько дней после начала терапии. К концу первой недели состояние ухудшается, температура становится фебрильной, больной ощущает сильную ослабленность, нарастают симптомы интоксикации.
Такая клиническая картина свидетельствует о воспалительном процессе в легких. Мокрота редкая и густая (без крови), в бронхах затрудняется проходимость. Если при кашле в подреберье с какой-либо стороны начинается тупая, но сильная боль – признак развития плеврита (при аускультации слышно шум трения плевры).
К этим симптомам добавляются:
- тахикардия;
- цианоз кожи лица и пальцев, бледность;
- при прослушивании в груди над воспалительным очагом различимы мелкопузырчатые хрипы, при перкуссии — притупление звука;
- боль в груди;
- отдышка, удушье и другие симптомы дыхательной недостаточности;
- отсутствие аппетита.
Стадии
Стадии не имеют четких признаков поэтому разделение довольно условно.
Классификация основывается на клинической картине и данных рентгена:
- стадия прилива – первые несколько дней в начале развития патологии;
- стадия опеченения – 4-7 сутки, для этой стадии характерны цветовые изменения из-за крови (красное опеченение) и скопления фибрина (серое опеченение);
- стадия разрешения – начинается с 7-8 суток и длится до выздоровления.
Кроме самой стадии болезнь классифицируют по степени тяжести:
- Легкая степень – невысокая температура, больной чувствует себя удовлетворительно;
- Средняя степень – уровень интоксикации средний, высокая температура, первые признаки дыхательной недостаточности, повышенное потоотделение и понижение давления;
- Тяжелая или острая степень наблюдается при сильной интоксикации, фебрильной температуре (39-40ºС), есть нарушение сердечного ритма и низкое АД.
Типы бронхопневмониии
Медики классифицируют бронхопневмонию на 6 типов в зависимости от причины ее возникновения:
- Инфекционная (после гриппа, сыпного тифа);
- Гипостатическая (развивается при нарушении вентиляции легких);
- Аспирационная (возникает после попадания инородного вещества в легкие: речная вода, рвотные массы);
- Ателектатическая (появляется как одно из осложнений другого тяжелого заболевания: опухоль, порок сердца);
- Травматическая (возникшая после механической травмы легкого)
- Послеоперационная пневмония очаговая.
Также очаговая пневмония дифференцируется по локализации:
- Правосторонняя пневмония – классический вариант из-за специфической анатомии человеческих бронхов. Правый бронх шире и короче, из-за этого болезнетворные микробы быстро проникают в ткань легких. Протекает эта форма пневмонии часто со смазанными и неясными симптомами. При прослушивании грудной клетки слышны и сухие хрипы и «бульканье». Народные средства хороши в лечении очаговой правосторонней пневмонии, протекающей без осложнений;
- Левосторонняя пневмония имеет классическую симптоматику. При внешних наблюдениях на вдохе левая часть грудины может отставать от правой. Диагностирование воспалительных очагов в задней и нижней долях левого легкого на снимках рентгена затруднено, поэтому требуется дополнительно проведение КТ;
- Двусторонняя пневмония диагностируется обычно как осложнение после длительного наркоза или проведения искусственной вентиляции легких. У больного двусторонней бронхопневмонией симптомы интоксикации гораздо более выражены, грудина болит с обеих сторон. Лечение показано проводить в условиях стационара;
- Очагово-сливная характеризуется распространением инфекции на несколько близлежащих долек легкого и последующим их слиянием. У таких пациентов наблюдается сильная одышка и видимое невооруженным глазом дыхательное отставание больного легкого от здорового. Очагово-сливная пневмония – наиболее тяжелый тип заболевания, лечение его нужно производить под пристальным наблюдением врачей.
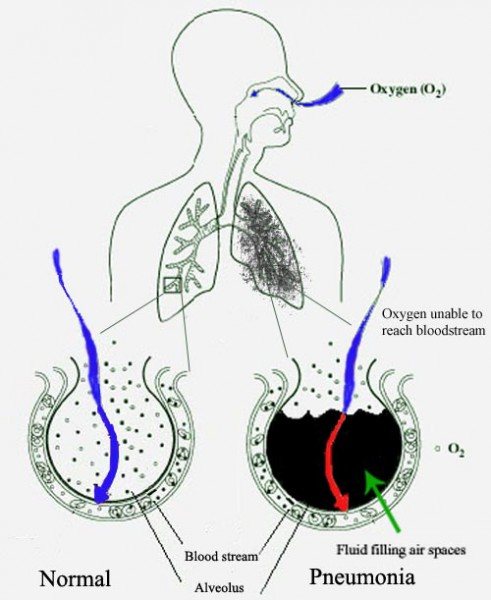
При пневмонии альвеолы наполняются жидкостью, которая препятствует попаданию кислорода в кровеносный сосуд. Слева нормальная альвеола, наполненная воздухом, справа альвеола наполнена жидкостью (показана чёрным цветом), появившейся при пневмонии.
Симптомы очаговой пневмонии
Симптомокомплекс включает:
— Общие проявления в виде мигренозных болей, снижения аппетита, слабость и потливость, присоединение дыхательной недостаточности, синюшность покровов кожи, нередко пациенты отмечают загрудинные боли при вдохе-выдохе и кашле, гипертермия до 38.2 — 39.6°С, у ослабленных и пожилых нормотермия или субфебрилитет. Кашель сухой или продуктивный с отхождением прозрачной слизи или гнойно-слизистой мокроты.
— Объективным обследованием дыхательной системы есть ослабленное дыхание над очагом и жесткое — над остальной поверхностью легких, аускультативно отчетливые влажные звучные мелкопузырчатые хрипы, как следствие бронхита — рассеянные сухие, а при присоединении плеврита — шум трения плевры, перкуторно звук приглушен, тахикардия до 120 уд\мин., тахипноэ до 30\мин., приглушенность тонов сердца.
Одним из серьезных симптомов, которому стоит отдать должное внимание, представлен одышкой (нехваткой воздуха). Особенно панически воспринимается детьми, поскольку может появиться в состоянии полного покоя или когда ребенок спит
Возникает при накопления альвеолярной жидкости и формируются сбои капилярно-альвеолярного газообмена. Остаточные явления одышки — это важный признак, так как сигнализирует о дальнейшем прогрессировании и продолжающихся разрушениях тканей легкого.
При благополучном разрешении клиническое выздоровление происходит в срок до двух недель, а рентгенологически подтверждается к концу третьей недели заболевания.
Очаговая пневмония у детей манифестирует по прошествии 6-7 дней с момента появления иного воспалительного процесса организма. У детей симптомы незначительно отличаются: возрастание температуры до 40-42°С, апатия более ярко выражена, наблюдаются хрипы и скрипы при разговоре, посинение носогубного треугольника, особенно при активных действиях – поглощении еды, разговоре, плаче. Лишь для детского возраста главенствующим признаком является изменение рельефа кожи в виде втягивания межреберных промежутков внутрь, а также присоединение тошноты и рвоты.
Признаки очаговой пневмонии разнятся зависимо от этиопатогенетического агента:
— Стафилококковому поражению присущий острый дебют болезни, боли в груди и в височной зоне, кровохаркание из-за деструктивных свойств возбудителя, спутанность мышления, нерегулярность лихорадки. Стафилококковый фактор очень опасен при потенциально возможном пиопневмотораксе, кровотечении из легкого, бактериальном перикардите, амилоидозе и даже сепсисе.
— Пневмококковая этиология возникает в 47% случаев. Начинается с гипертермии постоянного характера, присутствует кашель с мокротами, озноб.
— Грамотрицательная диплобацилла Фридлендера затрагивает возрастную группу старше 30 лет, с наявным алкоголизмом и плохим питанием. Наблюдается гипертермия в совокупности со значительным диспноэ, посинение кожи и слизистых, кашель со слизью со зловонным запахом. Имеется склонность к абсцедированию.
— При стрептококковой этиологии не единично отягощение эмпиемой плевры или даже септической инфекцией. Свойственны приступы лихорадки с большими и резкими изменениями температуры, сильная потливость, отделение слизи с прожилками крови.
— Вирусное поражение с острым началом и продолжительным гипертермическим синдромом до 11-12 дней, судороги, носовые кровотечения, кашель и кровохаркание. Осложняется тромбозами и кровотечениями.
— Очаговые пневмонии послеоперационного генеза весьма опасны развитием несостоятельности систем дыхания и сосудистых патологий, быстрым прогрессированием симптомов из-за пониженных иммунологических сил.
Острая очаговая пневмония характеризуется согласно степени тяжести, различают:
— Легкую. Незначительная интоксикация проявляется субфебрилитетом, нормальным кровяным давлением, без расстройств сознания.
— Среднюю. Повышение температурных показателей, слабость, диспноэ, выделение пота, снижение давления.
— Тяжелую. Значительные токсические явления, гипертермия, локальный цианоз, тахикардия и расстройства дыхания.
Бронхопневмония у детей
Согласно статистике ежегодно от бронхопневмонии погибает более 1 млн детей, поэтому в педиатрии заболевание считается достаточно опасным. На фоне очаговой бронхопневмонии в организме ребёнка формируются электролитные и метаболические нарушения, меняется работа всех органов и систем. Чаще всего заболевание регистрируется у детей в возрасте до 3-х лет после перенесённого бронхита и сопровождается обильным выделением гнойной мокроты.
Известный специалист доктор Комаровский Е.О. считает, что начинать лечение бронхопневмонии у детей с приёма антибиотиков нужно только в крайнем случае. Первые шаги в терапии должны быть направлены на устранение очагов заболевания. Назначенная медикаментозная терапия должна носить рассасывающий характер. Если после проведения необходимого обследования и сдачи соответствующих анализов была выявлена вирусная бронхопневмония, то к лечению добавляют противовирусные средства. Необоснованное назначение антибиотиков может только ухудшить состояние ребёнка.
Бронхопневмония у взрослых протекает легче, чем у детей, если речь идет не о лицах пожилого возраста и не о пациентах с иммунодефицитными состояниями. Лечение бронхопневмонии у взрослых занимается терапевт и пульмонолог.
Симптомы
Начинаться пневмония может по-разному, бывает острая и постепенная, манифестирующая с продромальными явлениями.
При очаговой пневмонии симптомы следующие:
- Сначала наблюдаются проявления острой респираторно вирусной инфекции.
- Далее повышается температура тела.
- После возникает насморк.
- Немного позже возникает сухой кашель.
- Примерно через 7 дней симптомы становятся более ярко выраженными.
- Температура поднимается до высоких цифр.
- Возникает усталость после небольшой нагрузки.
- Затем проявляются симптомы общей интоксикации.
Симптомы острой интоксикации могут говорить о наслаивании дополнительной инфекции.
Из-за небольшого нарушения проницаемости сосудистого русла появляется мокрота, либо просто серозная, либо слизисто-гнойная, как сказано выше. Мокроты становится больше, из-за чего нарушается проход бронхов (именно в них она собирается). Кровохарканья здесь нет. Иногда развивается плеврит, из-за чего наблюдается боль в боку, со стороны воспаления.
Типичные признаки пневмонии при осмотре:
- Учащённое сердцебиение.
- Кожные покровы становятся бледными.
- При простукивании – тупой звук над поражённым местом.
- При выслушивании – слабое дыхание с влажными мелко пузырными хрипами, слышится трение листков плевры.
В анализах крови повышены лейкоциты, скорость оседания эритроцитов также повышена, нет нормального соотношения между группой белков. Для подтверждения диагноза пневмонии необходимы смывы из бронхов и мокрота на анализ. Если надо, могут проверить чувствительность микробов к антибиотикам.
Обязательно для достоверности результата анализов проводят рентгенографию грудной клетки или компьютерную томографию.
На рентгене видны очаги затемнения. Если на рентгене поражены несколько сегментов и видно как они сливаются в один более крупный, говорят об очагово-сливной пневмонии. Проявления такого вида пневмонии сложнее и более ярко выражены, характеризуются: дыхательной недостаточностью и симптомами интоксикации. По-проявлениям очагово-сливная пневмония напоминает крупозное воспаление лёгких и всегда требует госпитализации в стационар.
Изменения дисциркуляторного характера
снижение кровотока – одна из основных причин возрастных изменений в мозге
МР-признаки поражения сосудистого генеза:
- Множественные очаговые изменения белого вещества, преимущественно в глубоких структурах мозга, не вовлекающие желудочки и серое вещество;
- Лакунарные или пограничные участки некроза;
- Диффузные очаги поражения глубоких отделов.
очаги лакунарных микроинсультов в мозге
Описанная картина может напоминать таковую при возрастной атрофии, поэтому связывать ее с дисциркуляторной энцефалопатией можно только при наличии соответствующей симптоматики. Лакунарные инфаркты обычно возникают на фоне атеросклеротического поражения сосудов мозга. Как атеросклероз, так и гипертония дают сходные изменения на МРТ при хроническом течении, могут сочетаться и характерны для людей после 50-летия.
Заболевания, сопровождающиеся демиелинизацией и диффузным дистрофическим процессом, нередко требуют тщательной дифференциальной диагностики с учетом симптоматики и анамнеза. Так, саркоидоз может симулировать самую разную патологию, включая рассеянный склероз, и требует проведения МРТ с контрастированием, которая показывает характерные очаговые изменения в базальных ядрах и оболочках мозга.
При лайм-боррелиозе важнейшими фактами считаются укус клеща незадолго до появления неврологической симптоматики и кожная сыпь. Очаговые изменения в мозге похожи на таковые при рассеянном склерозе, имеют размеры не более 3 мм и сочетаются с изменениями в спинном мозге.
Причины возникновения патологии
Среди различных патологий систем органов дыхания встречается очаговая пневмония, которая в 80% случаях развивается после перенесённых простудных заболеваний. Например, она может быть последствием ОРВИ или бронхита. Очаговая пневмония – это острое заболевание лёгких, которое носит воспалительный характер.
Чаще болезнь проявляет себя в демисезонье, когда иммунная система ослаблена и организм не в состоянии самостоятельно справиться с активным распространением инфекции. В этом случае она является вторичной, поскольку возникает как последствие другого заболевания.
Развивается она под воздействием следующих возбудителей:
- стрептококков и стафилококков;
- кишечной палочки;
- различных форм вирусов;
- микроскопических грибков.

- Сильное или неоднократное переохлаждение или перегревание организма.
- Курение, при котором происходит повреждение тканей бронхов и лёгких, что облегчает возможность проникновения инфекции.
- Стрессовые ситуации значительно снижают защитные силы организма и «открывают ворота» для микроорганизмов.
- Вдыхание вредных соединений, содержащихся в воздухе: пыли или ядовитых газов.
- Попадание в лёгкие через бронхи инородного предмета небольших размеров, при котором сохраняется дыхательная функция.
Помимо этого, к болезни предрасположены люди с вредными для здоровья привычками, такими как малоподвижный образ жизни, питание рафинированными продуктами, редкое пребывание на свежем воздухе, хроническое недосыпание. Очаговая пневмония может возникнуть после хирургического вмешательства или перенесённого тяжёлого заболевания. В этом случае она проявляется как осложнение после следующих недугов:
- как последствие инфаркта миокарда;
- приобретёнными и в некоторых случаях врождёнными пороками сердца;
- после любых болезней лёгких или органов дыхания;
- при наличии опухолей злокачественного или доброкачественного характера;
- в результате инфекционных заболеваний;
- после гнойных патологий.
Клиническая картина
Жалобы. В начале
заболевания больных беспокоит
преимущественно сухой кашель, который
через 3-4 дня сменяется влажным с отделением
слизисто-гнойной мокроты; повышение
температуры тела до 38-38,5ºС, общая
слабость, потливость. При поверхностно
располженном очаге могут беспокоить
боли в грудной клетке при глубоком
дыхании и кашле.
Объективно:
цианоз бывает очень редко (только при
полисегментарной и сливной пневмонии).
Может отмечаться отставание пораженной
половины грудной клетки в акте дыхания.
Голосовое дрожание может бытьусилено(если очаг уплотнения находится близко
к поверхности).Перкуссия: может
определятьсяпритуплениеперкуторного звука.Аускультация:
в начале заболевания на стороне
пневмонического очага может определяться
на ограниченном участке жесткое дыхание
за счет поражения бронхов. В последующем
с переходом процесса на легочную ткань
чаще всего определяется ослабленное
везикулярное или везикуло-бронхиальное
дыхание. В последнем случае вдох несет
черты везикулярного дыхания, а выдох –
бронхиального. За счет очаговости
процесса характерна мозаичность
аускультативной картины. Из побочных
дыхательных шумов характернызвучные
влажные мелкопузырчатыехрипы,
реже — воспалительная крепитация.
Таким образом,
клиническая картина очаговой пневмонии
отличается выраженной вариабельностью.
Она во многом зависит от характера
возбудителя, выраженности морфологических
изменений в легком. Например, при
мелкоочаговой пневмонии с глубоко
расположенными одиночными очагам
воспаления, привычные классические
признаки синдрома уплотнения легочной
ткани (отставание пораженной половины
грудной клетки в акте дыхания, усиление
голосового дрожания,
укорочение перкуторного звука, ослабленное
везикулярное или элементы бронхиального
дыхания) будут отсутствовать. В таких
случаях диагноз очаговой пневмонии
часто базируется лишь на рентгенологических
данных, на проявлениях более выраженной
интоксикации по сравнению с клиникой
банальной острой вирусной инфекции или
бронхита, более выраженых лабораторных
данных (нейтрофильный лейкоцитоз до
10-12х109/л со сдвигом лейкоцитарной
формулы влево, длительное увеличение
СОЭ до 35-40мм/час). С другой стороны,
массивная сливная мелкоочаговая или
полисегментарная пневмония по своим
клиническим проявлениям будет иметь
черты, близкие к крупозной пневмонии с
классическими признаками синдрома
уплотнения легочной ткани, выявляемыми
при осмотре, при пальпации, при перкуссии
и аускультации.
Лабораторные и
инструментальные методы исследования.
Общий анализ
крови: нейтрофильный лейкоцитоз со
сдвигом формулы влево, ускорение СОЭ.
Общий анализ
мокроты: слизисто-гнойная, увеличение
количества лейкоцитов, клеток
цилиндрического эпителия.
Рентгенография
легких. Очаговые, сегментарные
затемнения легочной ткани обычно в
нижних отделах легких с нечеткими
размытыми внешними границами.
Рис. 26.Рентгенограмма. Очаговая пневмония в
нижней доле справа
Симптомы и диагностика очаговой формы
Начало обычно не острое, в течение нескольких дней преобладают проявления вирусной инфекции: постепенное повышение температуры до фебрильных цифр, насморк, кашель сухой или с отделением мокроты слизистого характера, слабость.
Нарастание симптомов интоксикации на фоне проводимой терапии, появление одышкаи, тахикардии, новые температурные пики, ознобы позволяют заподозрить развитие пневмонии.
Характер мокроты меняется на слизисто-гнойный, усиливается слабость, появляется боль при дыхании и кашле в груди, что свидетельствует о присоединении плеврита.
После сбора анамнеза возникает первое подозрение на наличие воспаления в легких. Врач при физикальном осмотре выявляет характерные признаки:
- Бледность кожных покровов;
- Приглушение перкуторного звука над очагом заболевания;
- Ослабленное дыхание и отчетливые влажные мелкопузырчатые хрипы при аускультации;
- Иногда шум трения плевры.
Большую информативность имеют такие исследования, как рентген грудной клетки и компьютерная томография. В типичных случаях определяют очаговые затемнения на фоне инфильтрации как перибронхиальной, так и периваскулярной.
В анализах крови наблюдается лейкоцитоз, повышение СОЭ, диспротеинемия, увеличение содержания С-реактивного белка.
Микробиологические исследования мокроты, смывов и крови проводятся для точного определения этиологии возбудителя, определения чувствительности лекарственных препаратов и исключения септицемии при тяжелом течении.
В зависимости от локализации очагов поражения выделяют правостороннюю, левостороннюю, двустороннюю и очагово-сливную пневмонии.
Правосторонняя локализация
Встречается более часто из-за анатомических особенностей строения бронхиального дерева. Правый главный бронх обычно более широкий и короткий, что способствует быстрому переходу инфекции на бронхи меньшего размера и в дальнейшем на легочную ткань.
Характерно наличие полиморфизма морфологических изменений в легких. Это связано с постепенным переходом инфекции на альвеолы и выявление разных стадий воспалительного процесса на ограниченном участке. Что и объясняет постепенное волнообразное развитие клинических проявлений.
Правосторонняя очаговая пневмония часто может протекать со стертой и абортивной симптоматикой, что затрудняет ее диагностику. Неосложненные формы хорошо поддаются специфической терапии. Разрешается лечить пациентов в домашних условиях с активным применением народных средств.
Левостороннее воспаление
Симптомокомплекс левосторонней пневмонии при отсутствии массивного поражения соответствует обычным проявлениям бронхопневмонии с умеренной интоксикацией.
При физикальном обследовании помимо данных перкуторных и аускультативных может наблюдаться отставание левой половины грудной клетки во время акта дыхания.
Из-за анатомического расположения имеются свои особенности инструментальной диагностики. На обычных рентгенограммах выявление мелких левосторонних очагов в задних и нижних сегментах затруднительно, особенно при некорректной методике исследования. Поэтому для оценки небольших затемнений и выявления плеврита рекомендуется проведение компьютерной томографии.
Двустороннее поражение
Поражение обоих легких может наблюдаться после длительного интубационного наркоза или искусственной вентиляции легких. Воспалительный процесс чаще вовлекает дольки, реже сегменты.
Поражение двух легких характеризуются более выраженными симптомами интоксикации, ознобом, сильными болями в грудной клетке с обеих сторон. Выявление на рентгене двустороннего процесса является показанием для госпитализации и проведения стационарного лечения.
Очагово-сливная пневмония
При очагово-сливной форме патологические изменения захватывают несколько сегментов или даже долю легкого. Отмечается резкое отставание во время дыхания на стороне поражения. Увеличиваются признаки дыхательной недостаточности в виде одышкаи и цианоза.
На снимках отдельные воспалительные очаги чередуются с эмфизематозно измененными участками, микроабсцессами. Это наиболее тяжелый вид течения, по клинической симптоматике больше напоминает крупозную пневмонию. Требуется проведение интенсивных лечебных мероприятий, лучше в условиях стационара.