Особенности скрининга новорожденных
Содержание:
- Отвечаем на вопросы
- Что это такое?
- Что это за болезни, на которые обследуют малышей в Росси?
- Когда проводится пяточный скрининг
- Второй этап процедуры
- Виды скрининга новорожденных
- 5 вопросов, волнующих родителей
- Что такое скрининг у новорожденных
- Как проводится забор крови
- Техника проведения аудиологического скрининга
- УЗИ новорожденных
- Приложение 1. Положение о проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных | ГАРАНТ
Отвечаем на вопросы
Поэтому мы хотим вам ответить на 5 вопросов, которые очень часто звучат из уст обеспокоенных родителей:
Спустя какое время результат диагностики будет у нас?
Анализ скрининга проводится в течении 21 дня. Если у вашего ребенка результат отрицательный – вас об этом не уведомят, ну так случается часто. Но не беспокойтесь, эти данные в обязательном порядке записываются в медкарту новорожденного.
Советуем также почитать: Роды двойни
Ежели получен положительный результат скрининга, тогда вас обязательно об этом проинформируют. Вам позвонят и направят на еще один повторный анализ, дабы подтвердить или же наоборот опровергнуть результат первого анализа.
На такое заболевание как муковисцидоз положительные ложные результаты анализа встречаются чаще всего.
Повторный скрининг подтвердил первый результат. Что делать?
После того как первый результат был подтвержден на втором скрининге, родителей ребенка направляют на консультацию к врачу генетику.
Врач в свою очередь направляет малыша на другие обследования, а именно – ДНК-диагностика, копрограмма, и проводится анализ сухого пятна крови.
Если есть подозрение на заболевание муковисцидоз, ребенка направляют на потовый тест. В результате всех обследований делается вывод, если все-таки диагноз подтвержден – врач обдумывает схему лечения, а если не подтвержден – отпускают домой.
Проводят ли скрининг новорожденных дома?
Да, такое возможно. Случается так, что ребенка с мамой выписали на 3 день после родов, либо же по другим причинам в роддоме не провели скрининг, тогда процедура проводится дома либо в поликлинике.
Если же на дому или в поликлинике не получается сдать анализ, тогда есть возможность воспользоваться услугами платной лаборатории.
Результаты скрининга – насколько они достоверны?
То, насколько достоверны будут результаты скрининга, зависит от соблюдения некоторых правил.
Ребенка нельзя кормить за 3 часа до анализа и проводить скрининг нужно в определенные сроки. Но никто не ставит диагноз сразу после первого полученного положительного результата.
Так как случаи бывают разные, и положительные результаты не всегда являются таковыми. Также как и отрицательные результаты не всегда правдивые, а это несет за собой ряд последствий, так как болезнь будет развиваться, и проявляться в виде симптомов.
Что это такое?
«Скрининг» в переводе с английского языка означает «сортировка», но в медицинской практике это слово употребляется в значении «обследование». Скринингом, например, называют УЗИ во втором триместре беременности, во время которого врач замеряет большое количество параметров развития плода.
Осматривая ребенка в течение первых суток после появления на свет, врач оценивает состояние кожных покровов: ровные и чистые ли, какого они цвета, нет ли синюшности; затем позу ребенка, которая свидетельствует о мышечном тонусе. В норме малыш сам принимает позу лягушки.
Далее врач осматривает и осторожно ощупывает головку, есть ли небольшие припухлости, синяки (часто они появляются во время родов)
Уделяется внимание состоянию родничков – их у малыша два. Обязательно замеряется окружность головы и сравнивается с длиной тела и весом, эти показатели всегда соотносятся между собой
Следующий этап – осмотр носовых проходов. Врач должен убедиться, что они чистые и ничто не мешает дыханию, и достаточно широкие, чтобы пропускать необходимое количество воздуха. Ротовая полость также становится объектом внимания, в том числе оценивается степень формирования неба, наличие или отсутствие укороченной уздечки.
Врач проверит шею ребенка, прощупает ее на наличие выпуклостей, уплотнений, осмотрит ключицы, перелом которых – довольно частое явление во время родов из-за физиологических особенностей рождения малыша.
Обязательно прослушивается сердце ребенка, его ритм, нет ли шумов. При помощи стетоскопа врач послушает и легкие на предмет хрипов, которые могут свидетельствовать о наличии в них жидкости.
Прощупывая живот, врач определит расположение внутренних органов, их размеры, форму, и перейдёт к половым органам. Сначала врач делает визуальный осмотр, оценивая их развитость.
При первом осмотре врач проверяет также, нет ли у ребенка вывиха головки бедра, строение рук и ног, в том числе ступней, их симметрию и правильное положение.
Для малыша все эти осмотры и манипуляции безвредны, но позволяют врачам еще в первые дни, а иногда и часы жизни убедиться в том, что ребенок родился здоровым и его жизни ничего не угрожает. Даже если скрининг выявил какие-либо отклонения от нормы, то будет назначено более тщательное и глубокое обследование. В случае подтверждения диагноза врачи сразу же приступят к лечению, не давая болезни развиться.
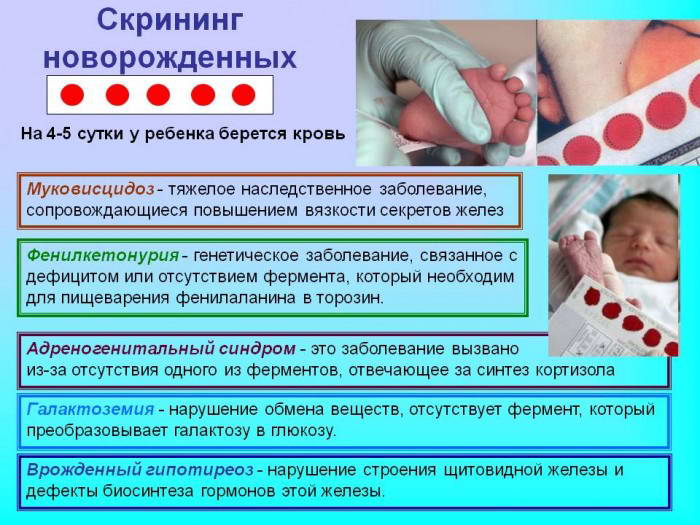
Что это за болезни, на которые обследуют малышей в Росси?
Муковисцидоз
Одна из самых распространенных наследственных болезней, во время которой из-за нарушения поступления в клетки хлора секреты поджелудочной железы, бронхиальных желез, печени, желчного пузыря сгущаются и задерживаются в них. Среди прочих проблем, вызванных этим положением дел, — нарушение процессов пищеварения и всасывания пищи, что делает невозможным нормальное развитие ребенка и вызывает тяжелые частые бронхиты и пневмонии.
Чтобы предотвратить опасные последствия болезни, начинать лечение нужно как можно раньше.
Болезнь встречается у одного из 2-3 тысяч малышей.
Врожденный гипотиреоз
По данным неонатального скрининга, эта болезнь занимает одну из лидирующих позиций. У девочек она встречается в 2 раза чаще, чем у мальчиков. Речь идет о нарушении выработки гормонов щитовидной железы, которое приводит к задержке в развитии большинства органов и прежде всего — нервной системы ребенка.
Чтобы такие малыши развивались нормально, им необходима помощь специалистов в первые недели жизни.
Болезнь встречается у одного из 4-6 тысяч новорожденных.
Болезнь, связанная с нарушением обмена аминокислоты фенилаланина, когда из-за нехватки фермента для ее усвоения в крови пациента накапливаются вредные продукты распада фенилаланина. Наиболее чувствителен к такому влиянию головной мозг малыша. Если болезнь вовремя не заметить, ребенок будет очень серьезно отставать в развитии.
Основной метод лечения фенилкетонурии — диета. Из рациона малыша исключаются продукты, в которых содержится опасная аминокислота
Вы наверняка обращали внимание, что на этикетках некоторых продуктов и напитков есть информация о содержании фенилаланина. Это делается для того, чтобы больным было легче ориентироваться, ведь диету им приходится соблюдать долго
Болезнь встречается у одного из 13-15 тысяч малышей.
Адреногенитальный синдром
Это целая группа наследственных болезней, связанных с нарушением выработки кортизола — гормона коры надпочечников. Этот гормон очень важен для нашего организма, он регулирует процессы обмена веществ и влияет на работу большинства органов и систем. В результате поломки, возникшей на одном из этапов его образования, в крови малыша накапливаются вещества, многие из которых обладают свойствами гормонов и серьезно вмешиваются в процессы обмена веществ, особенно минеральных солей. Это последнее обстоятельство нарушает работу жизненно важных органов ребенка, например, сердечно-сосудистой системы, почек.
В некоторых случаях их действие напоминает влияние мужских половых гормонов. И поскольку этот механизм начинает работать во время беременности, то оказавшаяся под их «прицелом» девочка в момент рождения будет похожа на мальчика: гормоны вызовут сращение ее половых губ, у нее появится ложная мошонка, клитор увеличится и станет похож на пенис. У мальчиков болезнь может проявиться слишком ранним половым созреванием. Вовремя назначив малышу недостающий гормон, мы предотвратим появление этих последствий.
Болезнь встречается у одного из 10-15 тысяч малышей.
Галактоземия
Болезнь, связанная с нарушением обмена углевода — галактозы, который входит в состав молочного сахара лактозы. Из-за нехватки фермента для усвоения галактозы она накапливается в крови и органах малыша и мешает их работе. Если болезнь вовремя не распознать, серьезно пострадает печень ребенка, его способность видеть, он начнет отставать в развитии.
Как и при фенилкетонурии, очень важным пунктом лечения галактоземии будет диета — из рациона малыша нужно исключить продукты, содержащие галактозу.
Болезнь встречается у одного из 30 тысяч малышей.
Алексей Ресненко
врач-педиатр, старший
научный сотрудник Института детской
эндокринологии Эндокринологического
научного центра РАМН
Статья предоставлена журналом
Когда проводится пяточный скрининг
Если ребенок появился на свет доношенным, тест проводят на четвертый день после рождения. Малышей, родившихся раньше положенного срока, обследуют на седьмые сутки.
Брать анализ ранее четвертых суток не имеет смысла, так как в это время существует большой риск получить ошибочный результат. Ошибка может заключаться как в обнаружении несуществующего заболевания, так и наоборот (то есть в не обнаружении наличествующего).
Что касается недоношенных деток, то проведение теста не ранее, чем на седьмой день, объясняется необходимостью нормализовать состояние малыша.
На заметку. Если мама с ребенком выписалась из роддома прежде, чем было проведено обследование, ей вручается специальный документ, который дает право пройти тест в любой участковой больнице.
Проведение анализа
Как делают анализ
Суть обследования заключается во взятии небольшого количества крови из пятки младенца, нанесении пары капель на специальный бланк-фильтр, дальнейшем изучении материала и составлении заключения. Сама процедура занимает не более двух минут и не представляет опасности для ребенка, за исключением незначительного дискомфорта. Всего лишь 2-3 капли крови новорожденного могут раз и навсегда успокоить врачей и родителей крохи относительно его здоровья.
На заметку. В процессе анализа исследуется сухое пятно крови. Такой способ медицинского исследования имеет официальное название – метод тандемной масс-спектрометрии.
Почему именно из пятки
Взятие анализа из пятки у новорожденных выглядит довольно необычно – гораздо привычнее воспринимается стандартный забор крови из пальца или вены, как это делают взрослым. Почему кровь у новорожденного берут именно из пятки? Причина очень проста – пальчики у младенца еще слишком малы для проведения подобных манипуляций.
Описание процедуры
Чтобы обеспечить достоверность результатов исследования, необходимо провести подготовку младенца к процедуре и в дальнейшем соблюдать ряд определенных правил:
Обычно тест делают малышам, которые в первые дни после рождения питались грудным молоком.
Процедуру можно проводить по истечении не менее трех часов после приема пищи.
Непосредственно перед забором крови ножку ребенка обеззараживают: моют с мылом и обрабатывают спиртом, затем насухо вытирают.
Далее происходит сама процедура, которая заключается в следующем: медработник слегка сдавливает пятку и прокалывает кожу на ней стерильной иглой (глубина прокола – не более 2 мм). Первые капли крови убираются чистой салфеткой, следующие несколько – должны оказаться в пределах нарисованных на специальном бланке кружочков
При этом важно, чтобы данные участки полностью пропитались собранным материалом. В противном случае крови будет недостаточно для проведения анализа
Всего на тест-бланке 5 таких мест (каждый кружок будет проверен на предмет одного из возможных наследственных заболеваний). По окончании процедуры необходимо дождаться, когда бумага высохнет (по времени это занимает около 2-3 часов). Далее на обратной стороне бланка в соответствующие графы вносятся необходимые сведения о новорожденном, его родителях и контактные данные. Затем документ нужно запечатать и сдать в лабораторию на исследование генетиками.
Второй этап процедуры

После того, как получены показания неонатального скрининга младенца, при подозрении на заболевания педиатр направляет родителей вместе с ребёнком на консультацию к другим, более узким специалистам:
- неврологу;
- отоларингологу;
- ортопеду;
- хирургу;
- кардиологу;
- офтальмологу;
- генетику.
Такое обследование некоторые врачи относят после анализа крови к следующему этапу неонатального скрининга. Каждому родителю хочется уберечь ребёнка от проблем — особенно в плане здоровья
Поэтому нужно помнить о важности этого комплексного обследования, которое даёт полную оценку состояния маленького организма
Своевременно получив точные данные, врач сможет прописать нужные лекарства и процедуры, обеспечив новорождённому в дальнейшем благополучное развитие. И если вам не сделали анализ крови в больнице по каким-то причинам, обязательно закажите неонатальный скрининг на дому, чтобы не допустить опасных последствий.
О скринингах во время беременности, когда и как их проводят, расшифровки результатов, вы узнаете из наших статей: первый, второй и третий скриниг.
Виды скрининга новорожденных
Скрининг новорожденных – массовое исследование, затрагивающее всех детей. По желанию родителей они могут провести дополнительные анализы на платной основе.
Неонатальный
Неонатальный скрининг позволяет на ранней стадии выявить врожденные заболевания, зачастую приводящие к инвалидности. Чтобы избежать страшных последствий, лечение нужно начать как можно раньше. Полный список генетических отклонений содержит более 500 наименований. Болезни, выбранные для скрининга, наиболее часто встречаются в современном мире и могут существенно испортить качество жизни. Методы диагностики просты и безопасны для ребенка. Никакой угрозы для его жизни и здоровья не возникнет после процедуры забора крови.
К тому же диагностируемые болезни лечатся, или существуют препараты, помогающие поддерживать здоровье так, что ребенок будет комфортно себя чувствовать и развиваться полноценно.
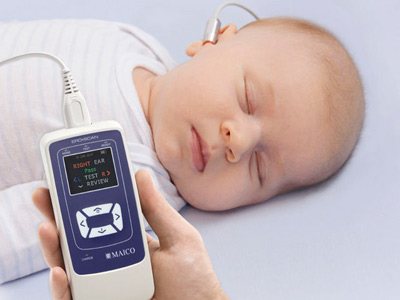
Аудиологический
Благодаря аудиологическому скринингу, можно:
- Определить нарушение слуха и наличие тугоухости;
- Применить слуховые аппараты. Если у ребенка диагностирована тугоухость, назначают электродное слухопротезирование;
- Провести лечебные мероприятия при замеченных отклонениях;
- Начать работу с сурдологом, которая рекомендуется уже с первых лет жизни, чтобы улучшить адаптацию ребенка. Занятия необходимы не только малышу, но и родителям.
Обратите внимание! Если у новорожденного обнаружены проблемы со слухом, то действовать нужно незамедлительно. Доказано, что наиболее эффективно лечение, проводимое в первые полгода жизни младенца
УЗИ
УЗИ новорожденных включает несколько исследований. Во время процедуры специалист изучает:
- Головной мозг. Процедуру можно делать, пока не зарос родничок. Затем ультразвуковые волны будет невозможно использовать для диагностики. Оценивается состояние мозга, его части, желудочки, их размеры и функционирование. Также процедура позволяет определить наличие гематом, кист и других образований, изучить работу сосудов;
- Тазобедренные суставы. Исследование необходимо для ранней диагностики дисплазии. При заболевании возникает вывих бедра или тазобедренного сустава. Чем раньше лечить отклонение, тем меньше последствий оно принесет. К тому же отсутствие реабилитационных процедур в раннем возрасте может привести к тому, что во взрослой жизни появятся осложнения;
- Сердце. В результате обследования оцениваются структурные особенности органа, скорость кровотока, давление. Процедура особенно необходима детям с диагностированным пороком, чтобы следить за изменениями в динамике, и малышам, у которых на приеме педиатра были замечены шумы в сердце;
- Брюшную полость и почки. Врач осматривает печень, селезенку, поджелудочную железу, желчный пузырь. Оцениваются размеры органов, состояние слизистой.
УЗИ – безболезненная процедура, которая не займет много времени.
УЗИ
5 вопросов, волнующих родителей
Проведение скрининга вызывает у многих мам и пап беспокойство, а период ожидания результата наполнен тревогой и страхом. У особенно тревожных мам даже могут начаться проблемы с лактацией. Может быть, поэтому в некоторых роддомах вообще не уведомляют мамочек, для каких именно целей берется анализ.
- Когда можно получить результат? Анализ проводится в течение трех недель. Если результаты отрицательные (а так и бывает в большинстве случаев), никто об этом не сообщает. Но данные записывают в медицинскую карточку малыша. Если же есть положительный результат, то обязательно перезвонят из поликлиники и попросят сдать анализ повторно. Чаще всего ложные положительные анализы бывают на муковисцидоз.
- Если повторный скрининг подтвердил предыдущий анализ? Родителей приглашают на беседу с врачом-генетиком. Он дает направления к узким специалистам, где проводится дополнительное обследование: копрограмма, ДНК-диагностика, анализ сухого пятна крови, при подозрении на муковисцидоз — потовый тест. Если после дополнительных анализов диагноз все-таки подтвержден, решается вопрос о тактике лечения малыша.
- Можно ли проводить скрининг новорожденных на дому? Если по каким-либо причинам скрининг не проводился в роддоме или выписка была на 3 сутки, анализ делается в поликлинике по месту жительства. Некоторые мамы, комментируя ситуацию, делятся опытом: кто-то вызывал медсестру на дом, кто-то ходил в поликлинику, а к кому-то медсестра приходила сама домой и брала забор крови для скрининга. Если возникли трудности, а сроки взятия крови на скрининг поджимают, можно сделать анализ в платной лаборатории. Также можно обратиться в вышестоящие инстанции здравоохранения, которым подчинены районный роддом и поликлиника, и спросить, как действовать в сложившейся ситуации.
- Насколько высока достоверность скрининга? Если анализ проведен в сроки, если малыш не ел за 3 часа до забора крови, достоверность анализов высока. Но диагноз никогда не устанавливается после первого положительного результата. Бывают редкие случаи, когда скрининг показывает ложные отрицательные результаты. В этом случае заболевание обнаруживается поздно, когда уже появляются симптомы.
- Можно ли отказаться от скрининга? Да, можно. Родители берут на себя ответственность и подписывают документ, в котором отказываются проводить скрининг новорожденного. Это бумага вклеивается в карточку малыша. Медсестра или врач районной поликлиники будут звонить, приходить домой, оставлять записки с просьбой пройти скрининг до тех пор, пока не будет написан отказ родителей.
Важно знать, что патологические нарушения метаболизма могут быть не только наследственными заболеваниями. У совершенно здоровых родителей могут рождаться дети с муковисцидозом, гипотиреозом, галактоземией, фенилкетонурией, адреногенитальным синдромом
Также важно знать, что при подтверждении диагноза нельзя затягивать с лечением и пренебрегать рекомендованной диетой при фенилкетонурии или галактоземии.
Скрининг новорожденных в роддоме проводится быстро, бесплатно и безболезненно для малышей. Медицинские работники рекомендуют родителям сознательно подойти к этой диагностике, которая проводится по государственной программе и инициативе ВОЗ. К сожалению, запоздалое выявление генетических заболеваний обмена веществ приводит к необратимым последствиям, инвалидности и смертности детей.
Что такое скрининг у новорожденных
Врачебный осмотр проходит каждый новорожденный. Скрининг нужен для своевременного выявления часто встречающихся наследственных болезней. В столь раннем возрасте невозможно обнаружить другим способом патологии, угрожающие нормальному развитию. Вовремя проведенная терапия позволит замедлить или остановить течение заболевания, предотвратить инвалидность.
Стартовая скрининг-диагностика ребенка проводится в первые дни. Подобные массовые обследования применяются в России с середины 80-х годов 20-го века. Они распространены также в Европе, США. Скрининг бывает:
- аудиологический (проверка слуха);
- общий осмотр (окулиста, ортопеда, невролога, хирурга);
- ультразвуковой (оценка внутренних органов, систем);
- неонатальный (показывает генетические болезни).
Пяточный тест входит в перечень обязательных мероприятий по диагностике врожденных заболеваний неонатального периода. Инициатором массовых проверок новорожденных стала Всемирная организация здравоохранения. Скрининг проходят абсолютно все дети. Польза проведения биохимического анализа очевидна. Так проявляются болезни, не имеющие в столь раннем возрасте выраженных симптомов. Массовый подход выявляет патологии развития или работы внутренних органов, позволяет назначить необходимое лечение.
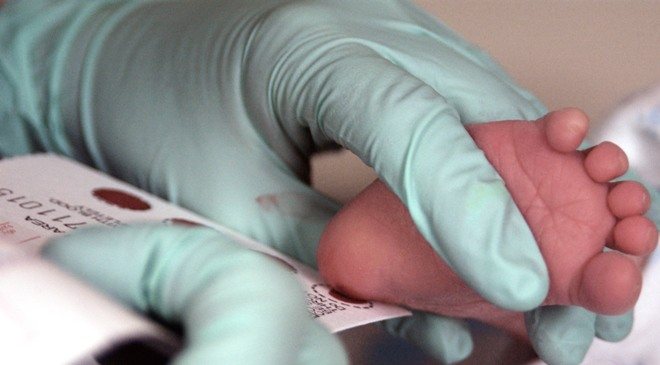
На какие заболевания проводится
Тест показывает патологии, связанные с генетическим нарушением метаболизма. Медицине известно около 500 подобных диагнозов. Из всего перечня в России проводится тестирование, рассчитанное на обнаружение 5 заболеваний, учитывая степень распространения, тяжесть протекания, эффективность проводимой терапии. Если ребенок относится к повышенной группе риска или по желанию родителей, исследование можно расширить до 16 болезней. В Германии скрининг, распространяющийся на новорожденных, тестирует их на возможные наследственные заболевания в количестве 14 наименований, В США – более 40.
Эти болезни не имеют выраженных симптомов, проявляющихся сразу после рождения. Признаки становятся видны при тяжелом течении болезни, когда возникают осложнения. Перечень диагностируемых патологий обмена веществ в организме малыша:
- фенилкетонурия;
- врожденный гипотиреоз;
- муковисцидоз;
- галактоземия;
- адреногенитальный синдром.
Как проводится забор крови
Медсестра обрабатывает пятку малыша ватой, смоченной в спиртовом растворе. Затем делает прокол глубиной 1-2 мм. Легкими надавливающими движениями начинает выдавливать кровь и наносить ее на специальный бумажный бланк. При чем она должна тщательно пропитать все 5 кружков, каждый из которых отвечает за конкретное заболевание. На бланке медсестра указывает информацию о ребенке (рост, вес, дату рождения), матери (контактный телефон, адрес проживания) и роддоме (название, номер). Затем он отправляется в лабораторию.
Обработка анализа происходит в течение двух недель. Родителей уведомляют только в случае положительного результата. Но это не значит, что уже поставлен диагноз. Заключение дает только врач после дополнительного обследования. Иногда скрининг новорожденных показывает ложноположительный результат. Часто происходит это по причине нарушения техники взятия крови. Поэтому, если анализ выявил генетическое заболевание у ребенка, то педиатр выписывает направление на сдачу теста повторно. Если результат снова положительный, то его направляют на прием к генетику или эндокринологу для проведения более детального обследования.
Чаще ложноположительный результат скрининга приходит на муковисцидоз. Но обычно при повторном прохождении теста он опровергается.
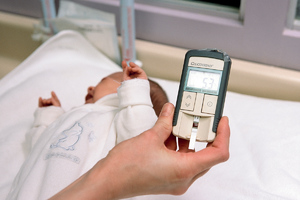
Техника проведения аудиологического скрининга
Суть метода заключается в воздействии на определенный отдел внутреннего уха – улитку. Именно она отвечает за восприятие и распознавание звука.
Врач использует электроакустический зонд, который имеет микроскопический сверхчувствительный микрофон. Сам зонд соединен с монитором, на котором фиксируется результат проведенной процедуры.
Зонд вставляется в наружный слуховой проход малютке. Прибор посылает звуки разной частоты, подобно щелчкам и фиксирует колебания волосковых клеток в улитке уха.
Важным моментом является то, что во время проведения обследования малыш должен находиться в полной тишине. Лучше, когда кроха будет спать. При этом даже сосание пустышки в момент процедуры недопустимо.
На этом первый этап скрининга завершен. Детям, которые прошли его успешно, второй этап скрининга не нужен. За исключением детей из группы риска.
Группа риска – это дети, у которых:
- отягощенная наследственность по тугоухости;
- недоношенность;
- маловесность;
- асфиксия (кислородное голодание) в родах;
- гестоз или тяжелый токсикоз матери во время беременности;
- прием ототоксичных антибиотиков матерью при беременности.
Такие малыши, вне зависимости от результатов первого этапа скрининга, должны повторно пройти скрининг до 3 месяцев у сурдолога – узкого специалиста по слуху. Ведь тугоухость зачастую развивается постепенно.
Второй этап скрининга детям из группы риска проводится в годовалом возрасте.
При получении сомнительного или неудовлетворительного результата обследования в роддоме ребенок направляется на повторное обследование в возрасте 1-1,5 месяца в условиях поликлиники.
При подтверждении проблем со слухом малыш направляется в ближайший центр реабилитации слуха. А там, уж будьте уверены, специалисты обследуют и подскажут пути решения нарушений слуха у малютки.
Ведь только своевременная диагностика и незамедлительное лечение дает шанс детям с тугоухостью расти и развиваться также как их сверстники.
О скрининге новорожденных вам рассказала практикующий врач-педиатр и дважды мама Елена Борисова-Царенок.
Здоровья вам и вашим детям!
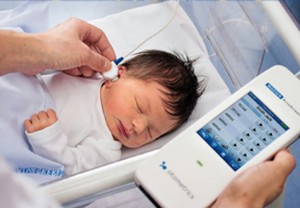
УЗИ новорожденных
 Ультразвуковое исследование, проводимое в первый месяц после рождения ребенка, помогает выявить врожденные аномалии внутренних органов. Если нет подозрений на скрытые патологии, то проведение УЗИ можно отложить до исполнения малышу 1 месяца.
Ультразвуковое исследование, проводимое в первый месяц после рождения ребенка, помогает выявить врожденные аномалии внутренних органов. Если нет подозрений на скрытые патологии, то проведение УЗИ можно отложить до исполнения малышу 1 месяца.
Но если присутствуют следующие факторы, диагностику необходимо провести в роддоме:
- патологические роды;
- врожденные заболевания и родовые травмы;
- внутриутробное инфицирование;
- длительная внутриутробная гипоксия;
- недоношенность.
УЗИ скрининг включает следующие виды обследования:
- Нейросонография — это УЗИ головного мозга. Проводится через родничок младенца, поэтому после его зарастания проведение нейросонографии становится невозможным. Помимо врожденных аномалий в развитии головного мозга, это обследование позволяет выявить полученные повреждения в процессе родов и неврологические расстройства.
- УЗИ тазобедренных суставов проводится для исключения дефектов развития опорно-двигательного аппарата, таких как врожденный вывих бедра или дисплазия тазобедренных суставов.
- УЗИ органов брюшной полости включает в себя обследование печени, селезенки, поджелудочной железы и желчного пузыря.
- УЗИ сердца поможет вовремя выявить врожденные аномалии или структурные изменения в этом важнейшем органе.
- УЗИ почек необходимо сделать для исключения возможных пороков развития органов мочевыделительной системы.
 На сегодняшний день ультразвуковая диагностика является одной из самых безопасных и достоверных методов исследования. УЗИ неопасно для малыша, абсолютно безболезненно и не требует особой подготовки, при этом полученный результат позволяет врачу достаточно точно поставить диагноз.
На сегодняшний день ультразвуковая диагностика является одной из самых безопасных и достоверных методов исследования. УЗИ неопасно для малыша, абсолютно безболезненно и не требует особой подготовки, при этом полученный результат позволяет врачу достаточно точно поставить диагноз.
Многие заболевания сразу после рождения ребенка никак себя не проявляют и раньше, до включения скринингов в обязательную программу обследования новорожденных, большое количество патологий выявлялись после того, как начали свое разрушительное воздействие на детский организм. Сегодня благодаря своевременной диагностике, несмотря на серьезные диагнозы дети могут полноценно жить, расти и развиваться.
Приложение 1. Положение о проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных | ГАРАНТ
Приложение 1к приказу Департаментаздравоохранения г. Москвы
от 12 марта 2014 г. N 229
Положениео проведении неонатального скрининга на наличие врожденных пороков сердца у новорожденных
1. Настоящее положение регулирует вопросы организации проведения в медицинских организациях государственной системы здравоохранения города Москвы неонатального скрининга на наличие врожденных пороков сердца у новорожденных (далее – скрининг) с целью раннего выявления и дифференциальной диагностики врожденных пороков сердца у новорожденных, а также снижения младенческой смертности.
2. Скрининг проводится врачом-неонатологом в родильных домах (отделениях).
Скрининг проводится в два этапа:
– I этап (первичный скрининг) – в первые сутки жизни ребенка;
– II этап – на 3-4 сутки жизни (при выписке из родильного дома).
3. По результатам скрининга заполняется “Карта скрининга на выявление врожденного порока сердца”, которая вносится в историю развития новорожденного (форма 097/у).
Отметка о проведении скрининга (“Скрининг ВПС проведен, дата”) проставляется в “Обменную карту” (сведения родильного дома, родильного отделения больницы о новорожденном) – форма 113/у.
4. I этап (первичный скрининг) включает:
– осмотр и оценка цвета кожных покровов;
– оценка пульсации периферических артерий конечностей;
– пульсоксиметрия на правой руке и любой ноге (желательно одновременная);
– подсчет частоты дыхания и его характеристика;
– характеристика центральной нервной системы;
– аускультация сердца с подсчетом частоты сердечных сокращений.
https://youtube.com/watch?v=gUsakwOvjds
Основанием для назначения консультации врача детского кардиолога, в том числе с учетом результатов первичного скрининга, является выявление хотя бы одного из следующих симптомов:
– центральный цианоз (цианоз всех кожных покровов и слизистых) с показателями пульсоксиметрии на руке менее 90%; цианоз нижних конечностей или дифференцированный (асимметричный) цианоз (“симптом Арлекина”);
– признаки сниженного системного кровообращения: низкое наполнение пульса на артериях правой руки и/или ног, похолодание конечностей, слабое наполнение капиллярного русла кончиков пальцев, бледность/серость кожных покровов, снижение диуреза, угнетение центральной нервной системы, увеличение размеров печени;
– шумы при аускультации сердца;
– тахипное с признаками дыхательного дистресса;
– выявление частоты сердечных сокращений более 180 ударов в минуту, или менее 100 ударов в минуту, а также наличие аритмии.
5. II этап – осмотр и обследование ребенка на 3-4 сутки жизни (при выписке из родильного дома) включает:
– осмотр и оценка цвета кожных покровов;
– измерение артериального давления на правой руке и любой ноге;
– пульсоксиметрия на правой руке и любой ноге (одновременная);
– подсчет частоты дыхания и его характеристика;
– аускультация сердца и легких;
– оценка расположения сердца в грудной полости, печени в брюшной полости;
– оценка наличия синдромальной патологии и других врожденных дефектов развития;
– электрокардиография по показаниям – назначается в случае выявления хотя бы одного из патологических признаков или симптомов.
Основанием для неотложного обследования ребенка врачом детским кардиологом выездной неонатальной бригады ГБУЗ “ДГКБ N 13 им. Н.Ф. Филатова”, в том числе с учетом результатов II этапа неонатального скрининга, а также решения вопроса о необходимости перевода в специализированный стационар является:
– центральный цианоз или серость кожных покровов;
– отсутствие или значительное ослабление пульсации артерий конечностей, олигурия;
– снижение систолического артериального давления (АД) на нижних конечностях на 10 мм. рт. ст. и более, по сравнению с АД на правой руке;
– насыщение крови кислородом по данным пульсоксиметрии на правой руке выше на 5% и более, чем на ноге;
– тахипное выше 60 в минуту с элементами дыхательного дистресса;
– увеличение печени (нижний край печени выступает из-под края реберной дуги более чем на 2 см);
– частота сердечных сокращений выше 180 в минуту или менее 100 в минуту, сердечная аритмия;
– шумы в сердце (наименее информативный симптом).
7. При наличии показаний перевода в специализированный стационар в связи с выявленной врожденной патологией сердечно-сосудистой системы перевод осуществляется в соответствии с действующими распорядительными документами Департамента здравоохранения города Москвы.