Дакриоцистит (воспаление слезного мешка)
Содержание:
- Причины
- Лечение
- Причины заболевания
- Причины возникновения дакриоцистита
- К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
- Лечение
- Строение слёзного аппарата
- Клиническая картина
- Чем лечить дакриоцистит?
- Как лечится дакриоцистит у взрослых и детей?
- Диагностика
- Диета
- Консервативное лечение
- Причины
Причины
Врожденный дакриоцистит развивается у новорожденных, а предпосылки к его проявлению отмечаются еще в период внутриутробного развития. В это время выходные отверстия носослезных каналов плода закрывает тонкая перегородка, которая препятствует попаданию околоплодных вод в дыхательную систему. В норме эта пленка должна разорваться после рождения, однако иногда этого не происходит, и носослезный проток остается закрытым. Как следствие, развивается врожденный дакриоцистит.
Кроме того, это заболевание может проявиться вследствие воздействия таких факторов:
- сужение слезного мешка в том месте, где он переходит в проток;
- искривленная носовая перегородка;
- наличие дивертикул, искривлений по ходу канала;
- травмы носа или глаз;
- хронические инфекционные воспалительные процессы слизистой носа.
Риск развития этого заболевания повышается вследствие снижения иммунитета, сахарного диабета.
Лечение
Как правило, если дакриоцистит без осложнений – прогноз выздоровления благоприятный. Лечение дакриоцистита, в первую очередь, зависит от формы заболевания и от причин его возникновения.
Процесс лечения дакриоцистита в целом делится на две части:
восстановление проходимости слезно-носового канала; противовоспалительная терапия.
При лечении дакриоцистита у взрослых проводится бужирование и промывание слёзно-носового канала дезинфицирующими растворами, применение антибактериальных капель и мазей.
Изначально пациентам, страдающим дакриоциститом, назначают усиленное антибактериальное лечение, чтобы избежать инфекционных осложнений. Это необходимо потому, что при дакриоцистите существует вероятность появления гнойной формы энцефалита или абсцесса мозга.
Дакриоцистит в пожилом возрасте
Острая форма заболевания лечится в стационарных условиях. Как правило, в этом случае назначают внутримышечные инъекции бензилпенициллина натриевой соли (3-4 раза в сутки) или пероральный прием тетрациклина (4 раза в сутки), сульфадимезина (4 раза в сутки).
Если сформировался абсцесс слезного мешка, его вскрывают через кожу. Перед вскрытием абсцесса проводится системная витаминотерапия и УВЧ-терапия. После вскрытия рану дренируют и промывают антисептическими растворами фурацилина, диоксидина, перекиси водорода. Для предотвращения дальнейшего развития инфекции в полость конъюнктивы закапывают антибактериальные капли (левомицетин, мирамистин, сульфацил-натрия, гентамицин) и антибактериальные мази (эритромициновую, тетрациклиновую, флоксал).
При запущенных формах дакриоцистита, когда уже стандартное медикаментозное лечение неэффективно, проводится дакриоцистопластика или эндоскопическая дакриоцисториностомия.
Эндоскопическая дакриоцисториностомия
Эндоскопическая дакриоцисториностомия – это хирургическое вмешательство, которое применяется для лечения дакриоцистита у взрослых. Для проведения операции применяется специальное современное малоинвазивное оборудование. Дакриоцисториностомию можно проводить только пациентам, у которых отсутствует аллергическая реакция на анестезиологические препараты. Во время операции в слезный проток вводится специальная гибкая трубка – эндоскоп с микроскопической камерой. С помощью эндоскопа производится разрез в закупоренном слезном канале. Реабилитационный период после операции – 6-8 дней. Во избежание воспаления роговицы назначает курс антибиотиков. Преимущество этой операции в том, что она не оставляет видимых кожных рубцов на лице и повреждения слезных канальцев.
Баллонная дакриоцитопластика
В большинстве случаев используют баллонную дакриоцистопластику. Это безопасная операция, которую можно проводить даже детям от 1 года. При проведении операции в слёзно-носовой канал через угол глаза вводят специальный тонкий проводник, который оснащен микроскопическим расширяющим баллоном, наполненным жидкостью. В закупоренном месте слезно-носового канала баллон с помощью давления расширяет и раскрывает проток и затем вынимается из канала. Процедура проводится под местным наркозом. После проведения операции назначается курс антибиотиков и применение глазных капель во избежание развития инфекции.
Осложнения
Особенно опасна хроническая форма заболевания. В этом случае возможно инфицирование других оболочек глаза. Возникает вероятность развития сопутствующих заболеваний — блефарита, конъюнктивита, кератита. При дальнейшем развитии хронического дакриоцистита поражается роговица и образуется гнойная язва. В результате возникновения язвы роговицы впоследствии может развиться бельмо, которое может стать не только косметическим дефектом, но и снизить качество зрения.
Существенным осложнением может стать развитие опасных для жизни заболеваний, которые могут привести больного к инвалидизации или к летальному исходу:
сепсис; флегмона орбиты; тромбофлебит орбитальных вен; тромбоз кавернозного синуса; воспаление мозговых оболочек и ткани мозга.
Профилактика
Для профилактики дакриоцистита необходимо своевременно проводить лечение воспалительных заболеваний глаз и ЛОР-органов, а также, избегать повреждения глаз, попадания инородных тел. При своевременной диагностике и лечении дакриоцистита возможно полное выздоровление без серьёзных последствий.
Причины заболевания
Для новорожденных и младенцев частыми факторами развития болезни являются:
- слишком узкий носослезный канал;
- частичное срастание слезно-носового канала или сохранение в нем мембраны;
- нерассосавшиеся после внутриутробного развития пробочки;
- полное зарастание протока (встречается крайне редко).
У взрослых самыми частыми причинами даркиоцистита являются:
- заболевания носоглотки, такие как синусит, гайморит, полипоз носа, аллергический или простудный ринит;
- травмы носа, которые приводят к разрыву канала или же закупорке вследствии давления на него травматических отеков;
- травмы век, приводящие к закупорке вывода секрета слезных желез;
- попадание в проток инородных тел (песка, пыли, остатков косметики);
- вирусные или бактериальные инфекции могут быть как причиной закупорки так и её следствием;
- инфекционные поражения кожи около глаз;
- переохлаждение, приводящее к загустеванию слезного секрета и закупорке канала;
- длительное воздействие высоких температур и сухости, что приводит к пересыханию и закупорке канала.
Воздействие некоторых факторов риска постоянно может привести к возникновению хронического дакриоцистита. Возможно влияние внешних факторов, таких как работа во вредных условиях. Особенности строения слезовыводящих путей также могут быть причиной частичной закупорки и возникновения хронического дакриоцистита.
Группа риска
Дакриоцистит достаточно распространенное заболевание, которое и может возникнуть у любого человека. Тем не менее для некоторых групп населения риск выше.
К ним относятся люди:
- склонные к аллергическим реакциям, особенно во время «сезонных аллергий»;
- с хроническим снижением иммунитета, в том числе в осенне-зимний период;
- больные сахарным диабетом;
- имеющие хронические заболевания носа или офтальмологические заболевания;
- работающие на вредных или пыльных производствах;
- женщины, злоупотребляющие декоративной косметикой.
Причины возникновения дакриоцистита
Важную роль в патогенезе врожденного дакриоцистита играет нарушение проходимости носослезного канала, в частности — клапана Гаснера, расположенного при выходе канала в носовую полость. В норме до рождения он закрыт пленкой из эмбриональной ткани, которая рассасывается в первые месяцы после рождения. Однако тот факт, что случаи заболевания встречаются намного реже случаев нарушения проходимости, заставляет предполагать существование иных факторов в развитии патологии. К ним можно отнести неонатальную инфекцию.
При приобретенном дакриоцистите также часто присутствует обструкция в нижней части носослезных путей.
При остром дакриоцистите у детей и взрослых высеваются как аэробные, так и анаэробные микроорганизмы. Наиболее часто в детском возрасте выявляются золотистый стафилококк, гемофильная палочка, бета-гемолитический стрептококк, микобактерии и пневмококки.
Метициллин-резистентный золотистый стафилококк чаще высевается у пациентов с острым дакриоциститом, чем с хроническим. Свой вклад в развитие дакриоцистита у взрослых вносят такие инфекции, как туберкулез, сифилис, трахома, эпидермальный стафилококк (чаще всего), синегнойная палочка, кишечная палочка, Propionibacterium acne, вирус Эпштейн-Барра, кандидоз, аспергиллез. У 50% пациентов, перенесших хирургическое вмешательство по поводу дакриоцистита, высевали те или иные культуры микроорганизмов. Из них чистые (один инфекционный агент) были у 71%, у остальных – смешанные.
Свое влияние также оказывают структурные аномалии средней зоны лица и такая ЛОР-патология, как гипертрофия нижней носовой раковины, искривление носовой перегородки, полипы носа, аллергический, гипертрофический и вазомоторный риниты, синуситы (гайморит, этмоидит), травматические повреждения, опухоли носа и решетчатых пазух.
Дакриоциститы наблюдаются при ECC-синдроме (эктродактилия, эктодермальная дисплазия, расщепление губы-неба).
Одной из наиболее распространенных причин дакриоцистита является этмоидит. Очень тонкая стенка между решетчатыми пазухами и слезным мешком способствует распространению инфекции.
Инфекционный процесс, локализующийся в глазу, реже является причиной дакриоцистита, чем процесс в области носа.
К каким докторам следует обращаться если у Вас Дакриоцистит у детей:
Офтальмолог
Отоларинголог
Травматолог
Челюстно-лицевой хирург
Нейрохирург
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Дакриоцистита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение
Весь процесс лечения хронического дакриоцистита делится на два основных этапа: восстановление проходимости слезного канала и последующее купирование воспалительного процесса.
Для устранения закупорки применяются следующие методики:
|
Наименование процедуры |
Суть |
Как проводится |
Преимущества |
Недостатки |
|
Бужирование |
Это самый распространенный метод лечения хронического дакриоцистита. Операция еще называется зондированием. Ее суть заключается в расширении слезного канала при помощи специального жесткого зонда (бужа). |
В слезный канал после местной анестезии вводят тонкий жесткий зонд, который устраняет причину его закупорки. |
Процедура является диагностической и лечебной одновременно. Врач сразу может найти локализацию закупорки и устранить непроходимость слезных путей у взрослых. |
Закупорка слезного канала у взрослых может возникать вновь. |
|
Баллонная дакриоцистопластика |
Расширение слезного канала при помощи специального баллона. |
|
|
Возможно развитие инфекции, но это редкое явление, поскольку после операции проводится курс антибактериальной терапии. |
|
Дакриоцисториностомия |
Это хирургическая малоинвазивная операция, которая применяется в случае рецидивов после проведения зондирования. |
|
Отсутствие видимых кожных рубцов на лице и повреждения слезных каналов. |
Возможно развитие инфекции, но для профилактики пациенту назначают курс антибиотиков. |
Оперативное лечение дакриоцистита у взрослых требует предварительного курса антибиотикотерапии, чтобы исключить развитие инфекционных осложнений. Эта процедура просто необходима, поскольку дакриоцистит может вызывать абсцесс или гнойную форму энцефалита мозга. После хирургического лечения для профилактики инфекций могут назначаться следующие антибактериальные капли:
- Левомицетин;
- Гентамицин;
- Сульфацил натрия;
- Мирамистин.
При запущенном хроническом дакриоцистите взрослым прописывают системные антибиотики широкого спектра действия. В основном применяются пенициллины, цефалоспорины, аминогликозиды. Кроме капель, могут использоваться и антибактериальные мази:
- Флоксал;
- Эритромициновая;
- Тетрациклиновая.
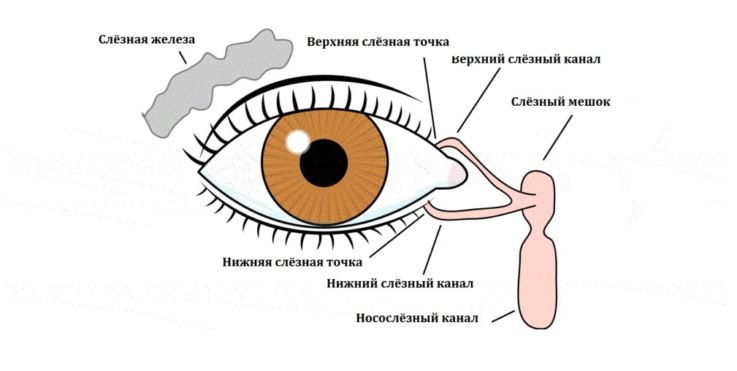
Строение слёзного аппарата
Для нормального функционирования системы защиты, связанной со слёзообразованием и слёзоотведением, необходимо отсутствие патологических процессов во всех её отделах. Слёзный аппарат состоит из слёзообразующей части и слёзоотводящих путей. К первой относят слёзную железу с добавочными подобными желёзами конъюнктивы.
Пути слёзоотведения представлены слёзными точками, слёзными канальцами, слёзным мешком и слёзно-носовым каналом. Между железой и слёзоотводящими путями имеется слёзный ручеёк, располагающийся за задним ребром века. А слёзные точки направлены своим входом во внутренний угол глазной щели, где присутствует так называемое слёзное озеро.
Функция слёзной железы – продукция слезы, которая выполняет основную защитную функцию, так как содержит в своём составе антибиотик животного происхождения лизоцим. Также в ней присутствуют минеральные вещества, жир, слизь, белок и вода.
Слёзоотводящие пути обеспечивают быстрое отхождение слезы из конъюнктивальной полости, создавая, таким образом, систему обновления и очищения глаза за счёт постоянной циркуляции. Слёзные точки являются начальным звеном в системе слёзоотведения. Они открываются в слёзные канальцы, которые в свою очередь впадают в слёзный мешок. Последний окружён со всех сторон мышечным листком.
Стенки слёзного мешка состоят из слизистой оболочки и подслизистой ткани. Верхушка мешка снабжается кровью из артерий век, а иннервируется конечными веточками тройничного нерва. Затем слеза, преодолев слёзный мешок, выходит в слёзно-носовой канал, который открывается под нижнюю носовую раковину по нижнему носовому ходу.
Механизм слёзоотведения до конца не изучен. Слёзы выделяются в конъюнктиву и в силу тяжести стекаются вниз в слёзное озеро, где накапливаются. При смыкании век из-за функции круговой мышцы, прикреплённой к передней стенке слёзного мешка, происходит его расширение вместе со слёзными канальцами. Слёзы как бы всасываются в мешок за счёт возникающего отрицательного давления и проталкиваются по своему дальнейшему пути в нижнюю носовую часть.
Таким образом совершается слёзный круговорот, слеза не успевает застаиваться в конъюнктивальной полости. Выполняя защитную роль, слеза омывает поверхность глаза, обеззараживает своим собственным антибактериальным компонентом, увлажняет роговицу.
Клиническая картина
Острый дакриоцистит (флегмона слезного мешка) чаще является осложнением хронического и обусловлен переходом воспаления на клетчатку, окружающую слезный мешок. Реже острый Дакриоцистит возникает без предшествующего хронического. При этом гнойное воспаление переходит на клетчатку со слизистой оболочки носа или его пазух.
Рис. 1. Глаза ребенка, страдающего правосторонним острым дакриоциститом: выражен отек подкожной клетчатки и выбухание правого слезного мешка.
Заболевание начинается остро и характеризуется быстрым возникновением очень болезненного отека и гиперемии области слезного мешка (рис. 1). Отек может распространяться на веки, спинку носа и щеку. Конъюнктива гиперемирована и отечна. При выраженном отеке век глазная щель сужена или сомкнута. Клиническая картина напоминает рожистое воспаление, но отличается от него отсутствием резкой границы между пораженными и здоровыми участками кожи. В течении острого Дакриоцистита возможно самопроизвольное регрессирование с последующими рецидивами. Чаще образуется абсцесс, который вскрывается на кожу лица. При этом острые явления стихают, однако остается фистула, из к-рой периодически выделяется слизь и гной. В отдельных случаях гной прокладывает путь в полость носа с образованием внутренней фистулы.
Хронический дакриоцистит возникает вследствие нарушения проходимости слезно-носового протока, обусловленного заболеваниями слизистой оболочки носа и анатомотопографическими особенностями слезоотводящих путей (см. Слезные органы). При нарушении проходимости слезно-носового протока слеза в слезном мешке застаивается и теряет свои антибактериальные свойства. Патогенные микроорганизмы (пневмококки, стафилококки, стрептококки и др.), проникая из конъюнктивального мешка в слезный, размножаются в слезной жидкости и вызывают воспаление слизистой оболочки. Причиной хронического Д. могут быть сифилитические поражения костей носа или туберкулез слезного мешка. При туберкулезе слезного мешка проходимость слезно-носового канала частично сохраняется.
Больные хроническим Д. жалуются на упорное слезо- и гноетечение. Нередко присоединяется блефарит (см.) и конъюнктивит (см.). У части больных на коже внутреннего угла глаза соответственно местоположению слезного мешка отмечается припухлость. При надавливании на эту область из слезных точек выделяется слизь или гной. При длительном течении заболевания наступает растяжение слезного мешка (ectasia sacci lacrimalis), слизистая оболочка атрофируется, мешок заполняется прозрачной жидкостью; возникает водянка слезного мешка (hydrops sacci lacrimalis). Увеличенный слезный мешок просвечивает через истонченную кожу синеватым цветом. При возникновении непроходимости слезных канальцев слезный мешок превращается в замкнутую кистовидную полость, заполненную жидким содержимым.
Хронический Дакриоцистит представляет серьезную опасность для глаза. Вирулентные микроорганизмы, гнездящиеся в слезном мешке, могут вызвать гнойную язву роговицы с последующим образованием бельма (см.).
Чем лечить дакриоцистит?
У подавляющего количества новорожденных детей наблюдается полная ремиссия данного заболевания к 1 году.
В редких случаях требуется оперативное вмешательство, но чаще всего можно обойтись элементарным массажем и использованием капель.
Если недуг диагностирован во взрослом возрасте, то единственный способ его лечения — операция.
Как его лечат массажем
Цель — размягчение пробки слезного канала. Данную процедуру необходимо делать примерно по 10 раз в день. Заключается она в следующем:
- Глаза очищают ватой, смоченной в фурацилине.
- Далее приступают к массажу. Аккуратно надавливают на внутренний край глаза пальцем, двигая им к середине переносицы.
- Из глаза будет выходить гной, который необходимо убирать с помощью ватки с фурацилином.
В обязательном порядке этот массаж должен быть нисходящим, т. е. указательный палец ставят выше внутреннего угла глаза и двигаются вниз. Плавными движениями без сильных нажатий массируют пальцем по направлению к переносице. То же повторяют и со вторым глазом.
Данный метод эффективен как для новорожденных, так и для взрослых.
Лечение антибактериальными препаратами
После проведения массажа можно воспользоваться специальными антибактериальными препаратами, которые должен назначить лечащий врач.
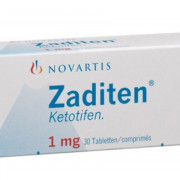
Очень хорошо помогают противобактериальные капли Витабакт и раствор левомицетина
Большое значение имеет тип бактерий, поэтому важно провести предварительный бакпосев, чтобы понять, какие именно препараты можно применять
Фото 2. Упаковка и флакон препарата Витабакт в форме глазных капель 0,05% на 10 мл. Производитель Novartis.
Если ребенок новорожденный, то в лечении противопоказано использовать Ципрофлоксацин и Альбуцид. Последний препарат вызывает не только сильное жжение, но и кристаллизацию эмбриональной пленки.
Внимание! Антибактериальные препараты применяют для детей с 2 лет. Возможны иные возрастные ограничения, поэтому необходимо перед приемом лекарства ознакомиться с инструкцией-вкладышем
Как победить болезнь при помощи физиотерапии и промываний
При острой стадии заболевания довольно эффективными оказываются две физиотерапевтические процедуры: УВЧ и прогревание слезного мешка. Оба этих метода направлены на ускорение созревания абсцесса.
После вскрытия абсцесса осуществляется дренирование и промывание. Для этих целей используют растворы диоксидина или фурацилина.
Данная методика на практике применяется для детей старше 6 лет и взрослых. При острой необходимости врач может назначить эти процедуры детям младшего возраста.
Народные средства
Любое использование подобных лекарств должно быть согласовано с лечащим врачом. Часто случается так, что такая терапия не дает нужного эффекта.
В лечении дакриоцистита наиболее результативно применение:
- Компрессов на область слезного мешка. Они могут быть сделаны из растворов укропа или ромашки.
- Примочек из чайных пакетиков (комнатной температуры).
- Капель каланхоэ.
Врачи не рекомендуют пользоваться народными средствами во время лечения новорожденных, им вполне хватает массажных процедур. Народная медицина может быть частью комплексной терапии, но уже после 2—3 лет.
Хирургическое вмешательство
Если консервативное лечение не дало своих результатов, врач принимает решение о проведении операции. Возрастных ограничений тут нет.
Зондирование
Процедура проводится довольно быстро под местным наркозом. Весь процесс выглядит следующим образом:
- В глаза закапывается анестетик — Алкаин или другое средство.
- Для расширения слезных потоков применяется зонд Зихеля. Для избавления от пробки и дальнейшего прочищения канала используется зонт Боумена.
- Затем канал промывают антибактериальными растворами.
- Чтобы удостовериться в успехе проведенной операции, применяется цветная проба Веста.
Чтобы избежать рецидива, врач рекомендует проводить массаж прооперированной области на протяжении 7 дней после вмешательства.
Дакриоцисториностомия: что это такое
Проводится в двух случаях:
- Если присутствует аномалия развития слезных путей.
- Если недуг приобрел хронический характер.
Суть этой операции состоит в создании искусственного слезно-носового канала. Он соединяет полости носа и глаза, что позволяет каналу нормально функционировать.
Как лечится дакриоцистит у взрослых и детей?
Лечение дакриоцистита у взрослых и детей проводит врач-офтальмолог в зависимости от диагноза. У мужчин и женщин лечение дакриоцистита:
- острой формы обычно требует системной антибактериальной терапии наряду с противовоспалительными препаратами;
- хронической — использования стероидных глазных капель, чтобы уменьшить отек, который может закупоривать слезные протоки. Капать капли нужно в конъюнктивальный мешок глаза.
В некоторых тяжелых случаях хронического дакриоцистита для облегчения симптомов может потребоваться операция по расширению слезных протоков (дакриоцисториностомия). Хирургическое вмешательство допустимо только при отсутствии противопоказаний. Дакриоцисториностомию не проводят при наличии заболеваний, не допускающих применение оперативных методов лечения.
Большинству людей с диагнозом дакриоцистит врач рекомендует прикладывать теплый компресс на внешнюю часть глаза для облегчения симптомов болезни, а также массаж глаз при дакриоцистите. Без рецепта нельзя использовать болеутоляющие и противовоспалительные препараты для борьбы с болью или высокой температурой. Также недопустимо лечение дакриоцистита народными средствами, что может привести к развитию осложнений. Как прочистить слезный канал в домашних условиях при помощи воды или антисептика? Без разрешения врача нельзя проводить процедуры по очищению или промыванию воспаленного глаза.
Лечение болезни у новорожденных и маленьких детей основано на использовании антибиотиков, которые иногда вводят внутривенно. При наличии гноя в пораженном глазу потребуется хирургическое вмешательство. При своевременном лечении у младенцев с рецидивирующими случаями острого дакриоцистита слезные протоки обычно перерастают закупорку в возрасте от 9 до 12 месяцев.
Врачом-офтальмологом может быть назначен массаж глаз новорожденному, а также:
- зондирование глаза (процедура, выполняемая при помощи зонда и направленная на восстановление функций носослезного канала);
- бужирование слезного канала (удаление пленки, которая закрывает просвет слезного канала и препятствует его нормальному функционированию).
Диагностика
В типичных случаях распознать дакриоцистит можно уже по внешним признакам, типичным жалобам самого пациента совместно с учетом данных осмотра врачом с прощупыванием угла глаза и проекции канала со слезным мешком. Врач основывается на выявлении слезотечения и отечности угла глаза, жалоб на боль при прощупывании пораженной зоны и появление на фоне давления из слезных точек прозрачного или мутного отделяемого.
Чтобы оценить проходимость слезного канала при подозрениях на дакриоцистит, врач применяет специфическую пробу (Веста или цветная). В носовой ход со стороны пораженной зоны ставят ватный тампон, параллельно с ним в глаз капается протарголовый раствор. Спустя 2-е минуты оценивается окрашивание тампона из носа. Если канал проходим, на тампоне будут следы. Если следы появились спустя 5-10 минут, тогда проходимость канала под сомнением, если же их нет более 10-ти минут, данную пробу расценивают как отрицательную. Это полная непроходимость носо-слезного канала.
Когда надо уточнить уровень и степень протяженности поражения канала, врач проводит зондирование канала. Также показано проведение еще и пассивной пробы, которая подтверждает нарушение проходимости канала. Попытка промывания мешка с каналом не ведет к оттоку раствора в нос, он струями выводится из слезных точек.
Дополнительно в рамках офтальмологического обследования для уточнения диагноза используются:
- Биомикроскопия глаз;
- Применение флюоресцентной пробы с инстилляцией растворов;
- Использование контрастной рентгенографии всех отводящих слезу путей (дакриоцистография). При ней используется раствор йодолипола, который дает четкое представление о строении всех отводящих путей, области их сужения или закупорки.
- Посевы содержимого мешка с выделением микробов, а также тесты на чувствительность бактерий к антибиотикам.
Для дифференциальной диагностики или уточнения варианта патологии, выявления сочетанных проблем со здоровьем пациента осматривает ЛОР-врач, обязательно нужно выполнить риноскопию (осмотр носа). При необходимости, консультируют также челюстно-лицевой хирург или же врач-стоматолог, невролог или травматолог.
Обратите внимание
Важно отличать признаки дакриоцистита от каналикулита или конъюнктивита, а также рожистого воспаления тканей лица
Диета
Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Младенец, у которого воспалился слезный мешок, должен получать грудное молоко, как и все новорожденные. Что же касается советов по поводу закапывания в глаз грудного молока, то следовать им не стоит. Подобное применение грудного молока может быть не просто бесполезным, но и вредным, ведь в этом случае возрастает риск заражения патогенными бактериями.
Взрослые могут питаться привычной пищей, стараясь формировать рацион так, чтобы он был и разнообразным, и полноценным.
Консервативное лечение
Лечение хронического дакриоцистита на фоне катара носослезного канала исключительно консервативное. Оно заключается во введении в слезные протоки дезинфицирующих и противовоспалительных препаратов. Капли при дакриоцистите обычно содержат сульфаниламидные препараты – Сульфацил натрия, Сульфапирилазин; антибактериальные средства – Левомицетин, Гентамицин, Тобрамицин, Ципрофлоксацин; гормональные противовоспалительные – Дексаметазон или Гидрокортизон и сосудосуживающие вещества – Адреналин или Мезатон.
Промывание слезного канала
Хронический дакриоцистит у взрослых лечат курсами по три недели. Врач с помощью тоненькой канюли вводит в слезный канал сначала сосудосуживающие препараты, которые устраняют отек и восстанавливают проходимость, а затем через несколько минут – антибактериальные капли или мази. На первой неделе такие процедуры повторяют каждый день, на второй неделе – через день и на третьей неделе – через два дня. Пи этом лечат не только глаза. Носовые ходы обязательно обрабатывают раствором антисептика – ринорголом, протарголом или колларголом (нитрат серебра).
Зондирование при дакриоцистите, если есть острый процесс, противопоказано. Поскольку острый дакриоцистит характеризуется отечной и рыхлой слизистой, то ее легко травмировать зондом. Повреждение вызывает грубое рубцевание и возникновение стриктур, которые плотно перекрывают слезный канал. В таком случае без хирургического вмешательства уже будет не обойтись.
Зондирование
Длительная обтурация слезных каналов приводит к стойкой недостаточности оттока слез, а потом и вовсе к его блокаде. В таких условиях развивается застой слезной жидкости и собственного секрета слезного мешка, который являются питательной средой для сапрофитной и патологической микрофлоры. В основном в этом отделе глаза обитают пневмококки, стрептококки и стафилококки. Бактерии поддерживают воспаление, которое приводит к расплавлению тканей, повреждению слизистого слоя, образованию большого количества гноя. Если слезный мешок полностью заполнен плотным гноем, то говорят о его эмпиеме. Образование рубцов на месте воспаления еще больше усиливает блокаду слезных анналов, а воспалительный экссудат обуславливает эктазию (расширение) слезного мешка. Такой дакриоцистит не проходит сам.
Симптомы при этом ярко выражены:
Почему в уголках глаз скапливается белое содержимое
- упорное слезотечение, слезный ручей расширен, кожа вокруг глаз мацерирована от постоянного контакта с жидкостью;
- видимое увеличение слезного мешка;
- выделение чистого гноя или в смеси со слизью при надавливании, с временным уменьшением припухлости;
- рези, боль и жжение во внутреннем углу глаза.
Осложнением эктазии слезного мешка при гнойном дакриоцистите является полная атрофия его секреторных функций и перерождение в кисту. Кисты бывают огромного размера и могут почти полностью перекрывать зрение со стороны внутреннего угла глаза. Перерождение дакриоцистита в водянку слезного мешка происходит в течение трех-пяти лет, но у некоторых пациентов это может произойти буквально в течение года.
Зонд помогает прочистить слезные протоки и удалить гной
Для определения необходимости операции по формированию нового пути оттока содержимого слезного мешка первоначально проводят проверку на проходимость носослезных каналов. И здесь невозможно обойтись без зондирования. Если блокады нет, то зонд сможет преодолеть вход в слезный мешок, раздвинув отечную слизистую и, пройдя всю полость, упереться в кость. При этом после введения зонда начинается активное выделение гноя, которого невозможно было добиться раньше, поскольку вход был прикрыт слизистой. Таким образом, с помощью зонда прочищают слезные каналы и удаляют гной из полости. Лечение проводят промыванием слезного мешка растворами антисептиков и антибиотиков. В домашних условиях пациент продолжает лечение, используя антибактериальные препараты в виде капель.
Причины
Для того, чтобы понять причины застоя «слезы», нужно знать, как работает вся система.
В районе внешнего угла глаза слезная железа вырабатывает жидкость. Она необходима для здоровья глаза: увлажняет, защищает, дает нам возможность поплакать — без нее никак нельзя.
У внутреннего уголка глаза есть слезный мешок, в котором копятся наши «слезы». Этот мешок связан специальными каналами и с самим глазом, и с полостью носа. Таким образом, когда мы плачем, часть слезной жидкости вытекает через глаз, а часть попадает в полость носа, и мы начинаем «шмыгать». Итак, глаз и нос человека связаны между собой каналом, через который происходит отток лишней «слезы».
«Пока малыш развивается у мамы в животе, этот канал перекрыт специальной защитной пленкой, которая не дает околоплодным водам попадать в тело ребенка. — рассказывает Елена Владимировна. — Во время появления младенца на свет эта пленка, как правило, рвется, и „слезная система“ начинает функционировать нормально. Ее излишки по носослезному каналу оттекают в полость носа младенца, как и у нас с вами».
Но бывает иначе: во время родов защитная пленка не порвалась, отток жидкости из слезного мешочка отсутствует, она копится, в ней поселяются микробы, жидкость превращается в гной, глаз «закисает», ребенок капризничает.
Возникновение дакриоцистита всегда связано с нарушением оттока слезы. Если дело не в «пленке», то причина может быть в остатках эмбриональных тканей, которые закупорили проток, или врожденном нарушении строения слезного протока — что встречается довольно редко.
Как мы говорили, болезнь может возникнуть и у более взрослых детей, и у взрослых. У последних это называется «вторичный дакриоцистит». Здесь причинами могут быть неверное лечение дакриоцистита новорожденного, а также воспаление слезного мешочка как осложнение синуситов и конъюнктивитов, травмы и т.д. Мы все же сконцентрируемся на раннем детском дакриоцистите.