Коксакивирус против болезни кавасаки — инфекции — 2021
Содержание:
Список литературы
-
Burns J. C. Commentary: Translation of Dr. Tomisaku Kawasaki’s original report of fifty patients in 1967 // Pediatr Infect Dis J, 2002; (21): 993–995.ссылка
-
Elakabawia K., Linc J., Jiaod F., Guoa N., Yuana Z. Kawasaki Disease: Global Burden and Genetic Background // Cardiol Res, 2020; 11(1): 9–14.ссылка
-
David J. Cennimo. Fast Five Quiz: Kawasaki Disease // Medscape, 2020.
-
Satoru Nagata, Yuichiro Yamashiro, Yoshikazu Ohtsuka, Toshiaki Shimizu, Yumiko Sakurai, Shigeki Misawa, and Teruyo Ito. Heat shock proteins and superantigenic properties of bacteria from the gastrointestinal tract of patients with Kawasaki disease // Immunology, 2009; 128(4): 511–520.ссылка
-
Anne H. Rowley, Susan C. Baker, Stanford T. Shulman, Kenneth H. Rand, Maria S. Tretiakova, Elizabeth J. Perlman, Francesca L. Garcia, Nuzhath F. Tajuddin, Linda M. Fox, Julia H. Huang, J Carter Ralphe, Kei Takahashi, Jared Flatow, Simon Lin, Mitra B. Kalelkar, Benjamin Soriano, and Jan M. Orenstein. Ultrastructural, Immunofluorescence, and RNA Evidence Support the Hypothesis of a «New» Virus Associated With Kawasaki Disease // J Infect Dis, 2011; 203(7): 1021–1030.ссылка
-
Satoru Nagata. Causes of Kawasaki Disease — From Past to Present // Front Pediatr, 2019; 7: 18.ссылка
-
Edoardo Marrani, Jane C. Burns, Rolando Cimaz. How Should We Classify Kawasaki Disease? // Front Immunol, 2018; 9: 2974.ссылка
-
D. Eleftheriou, M. Levin, D. Shingadia, R. Tulloh, N. J. Klein, and P. A. Brogan. Management of Kawasaki disease // Arch Dis Child, 2014; 99(1): 74–83.ссылка
-
Stephanie Menikou, Paul R. Langford, Michael Levin. Kawasaki Disease: The Role of Immune Complexes Revisited // Front Immunol, 2019; 10: 1156.ссылка
-
Newburger J. W, Takahashi M., Gerber M. A., Gewitz M. H., Tani L. Y., Burns J. C., Shulman S. T., Bolger A. F., Ferrieri P., Baltimore R. S., Wilson W. R. Diagnosis, treatment, and long-term management of Kawasaki disease: a statement for health professionals from the Committee on Rheumatic Fever, Endocarditis and Kawasaki Disease, Council on Cardiovascular Disease in the Young, American Heart Association // Circulation, 2004; 110 (17): 2747-2771.ссылка
-
Alessandra Marchesi et al. Kawasaki disease: guidelines of Italian Society of Pediatrics, part II ― treatment of resistant forms and cardiovascular complications, follow-up, lifestyle and prevention of cardiovascular risks // Italian Journal of Pediatrics, 2018; 44: 103.ссылка
-
Soichiro Kitamura, Etsuko Tsuda. Significance of Coronary Revascularization for Coronary-Artery Obstructive Lesions Due to Kawasaki Disease // Children (Basel), 2019; 6(2): 16.ссылка
-
Alessandra Marchesi et al. Kawasaki disease: guidelines of the Italian Society of Pediatrics, part I ― definition, epidemiology, etiopathogenesis, clinical expression and management of the acute phase // Italian Journal of Pediatrics, 2018; 44:102.ссылка
-
Christopher P. Raab. Болезнь Кавасаки // Справочник MSD, 2017.
-
Баранов А. А., Намазова-Баранова Л. С., Таточенко В. К., Басаргина Е. Н., Бакрадзе М. Д., Вишнёва Е. А., Селимзянова Л. Р., Куличенко Т. В., Вашакмадзе Н. Д., Ревуненков Г. В., Полякова А. С., Фёдорова Н. В. Обзор клинических рекомендаций по болезни/синдрому Кавасаки // Педиатрическая фармакология. — 2017. — Т. 14, № 2. – С. 87-99.
Патогенез болезни Кавасаки
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
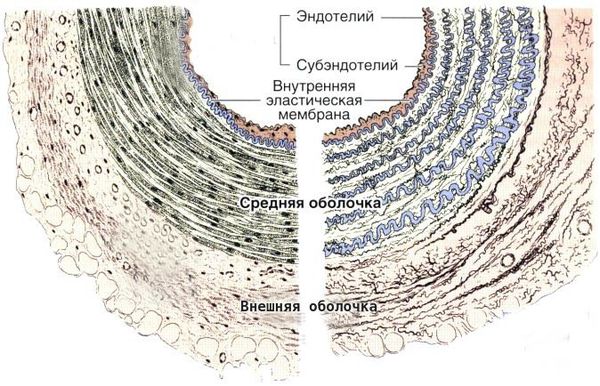
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
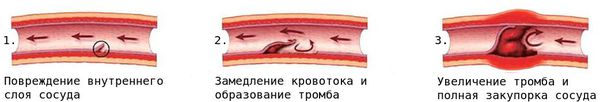
Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Причины и патогенез
Конкретного объяснения появления заболевания нет. Однако выявлены некоторые закономерности и цикличность возникновения вспышек синдрома Кавасаки, например, сезонность, что говорит о возможной инфекционной природе недуга.
Кроме того, обследования больных пациентов показали наличие остатков неизвестных микроорганизмов в крови, напоминающих вирусы.
Основными возможными возбудителями считаются:
- спирохета;
- стафилококки;
- парвовирус;
- стрептококки;
- риккетсии;
- герпес;
- вирус Эпштейн-Бара;
- ретровирус.
Согласно еще одной теории, причина кроется в иммунной системе и наследственных факторах, то есть генах, так как азиаты чаще других страдают от болезни.
Возможной причиной в этом случае считают реакцию организма на токсин или инфекцию, запускающих механизм целого комплекса патологий.
Признаки и симптомы
У многих больных детей начальным симптомом, связанным с болезнью Кавасаки, является высокая температура, обычно поднимающееся и опускающееся (ремиттирующая лихорадка) с длительность примерно одну-две недели если не лечить.
В некоторых случаях лихорадка может сохраняться в течение примерно трех-четырех недель.
Дополнительные характерные проявления синдрома включают:
- воспаление белых глаз (двусторонний конъюнктивит);
- воспаление слизистых оболочек рта и горла, в результате чего появляются сухие, красные, потрескавшиеся губы и землянично-красный язык;
- воспаление лимфатических узлов на шее (шейный лимфаденит);
- покраснение и отек рук и ног;
- красноватая сыпь, обычно поражающая туловище и часто поражающая область паха.
Примерно ко второй или третьей неделе кожный эпидермис шелушиться с кончиков пальцев и может прогрессировать, вовлекая в процесс руки и ноги.
Во многих случаях у больных детей могут появиться дополнительные симптомы и признаки, такие как:
- раздражительность;
- диарея;
- рвота;
- кашель;
- воспаление суставов (артрит);
- боли и отеки.
Другие связанные нарушения могут включать:
- увеличение печени (гепатомегалию) и увеличение селезенки (спленомегалию);
- воспаление защитных оболочек, покрывающих мозг (асептический менингит);
- воспаление среднего уха (средний отит) и/или другие осложнения.
Многие люди с болезнью Кавасаки также могут иметь проблемы с сердцем. В 50% случаи может развиться воспаление сердечной мышцы (миокардит), что может быть связано с аномально увеличенным частотой сердечных сокращений (тахикардией), снижением функции желудочков (нижних камер сердца) и, в тяжелых случаях, нарушением способности сердца эффективно перекачивать кровь в легкие и остальную часть тела (сердечная недостаточность).
Кроме того, в некоторых случаях вовлечение в процесс сердца может включать воспаление мембранного мешочка, окружающего сердце (перикардит), утечку определенных клапанов сердца (недостаточность аорты или митрального клапана) или другие патологии.
Наиболее серьезное сердечное осложнение — воспаление артерий, доставляющих богатую кислородом кровь к сердечной мышце (коронарный артериит) и возможное ослабление, расширение и выпуклость (аневризмы) пораженных стенок артерий.
Увеличением объёма камер сердца и образование аневризмы встречаются примерно у 3-20% пациентов. В тяжелых случаях осложнения могут включать развитие тромбов в зоне вздутия сосудов с обструкцией кровотока, разрыв аневризмы или сердечный приступ, что может привести к потенциально опасным для жизни последствиям.
Сообщалось также о некоторых случаях, когда у пациентов, особенно младенцев, была лихорадка с менее чем четырьмя другими признаками заболевания и впоследствии развивалась ишемическая болезнь коронарных артерий.
Классификация и стадии развития болезни Кавасаки
Существует две формы болезни Кавасаки:
- полная — наличие лихорадки не менее пяти дней и 4-5 клинических признаков, описанных выше;
- неполная ( «атипичная») — типичные клинические признаки заболевания отсутствуют; может наблюдаться, например, почечная недостаточность, которая не характерна для полной формы .
Клинические проявления болезни Кавасаки меняются с течением времени. Условно выделяют три стадии заболевания: острую, подострую и выздоровление . Некоторые авторы добавляют четвёртую хроническую стадию.
Острая стадия начинается с внезапного повышения температуры и длится примерно 7–14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3–4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4–6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2–3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
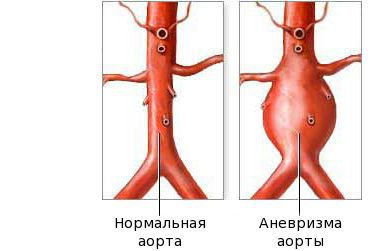
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Мнение доктора Комаровского
Доктор Евгений Комаровский рекомендует запомнить основные характерные признаки, присущие именно болезни Кавасаки. В этом случае диагноз будет проще поставить:
- Продолжительная лихорадка (не менее 5 суток).
- Воспалены слизистые оболочки.
- Эритема ладоней и стоп, при этом видно явное шелушение кожи в области пальцев.
- Конъюнктива гиперемирована.
- Увеличены шейные лимфатические узлы.
- Кожные высыпания, не имеющие определенного рисунка.
Что касается диагностирования болезни, то нет определенных тестов для ее выявления. Врачи могут назначить лабораторные исследования только с целью выявления начавшихся осложнений. Так, например, назначается ЭХО-кардиограмма, чтобы выяснить, насколько повреждена сердечная мышца.
Как проводится диагностика?
Кроме обычного осмотра, которого зачастую достаточно для того, чтобы диагностировать патологию, назначают анализы и инструментальные исследования.
Анализы
Помочь в определении патологии помогает:
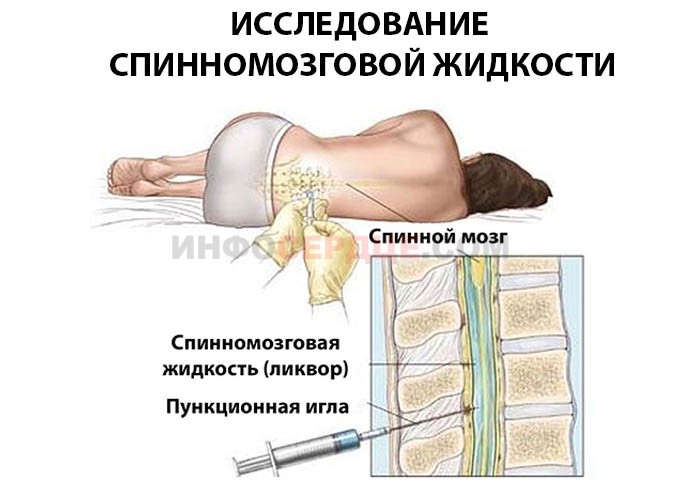
- Анализы крови и мочи.
- Исследование спинномозговой жидкости.
Само заболевание не имеет каких-либо специфических маркеров как на клиническом, так и на биохимическом исследовании крови. Установить болезнь Кавасаки можно с помощью суммации факторов.
В общем анализе крови будет наблюдаться анемия, тромбоцитоз, рост СОЭ. Биохимия покажет большое количество иммуноглобулинов, серомукоидов. В моче обнаруживается белок и лейкоциты.
Исследование спинномозговой жидкости позволяет определить функциональное состояние мозга, исключить развитие менингита
Это важно, поскольку при несвоевременной диагностике менингита велик риск необратимых поражений спинного и головного мозга с последующей смертью
Дополнительно проводят коагулограмму, что служит дифференциальным методом обследования для исключения ДВС-синдрома.
Исследования
Для определения состояния органов, и особенно сердца, проводят:
- ЭКГ.
- ЭхоКГ.
- Рентген органов грудной клетки;
- Ангиографию.
ЭКГ показывает тахикардию, начальные признаки ишемии, аритмию
Важно на данном этапе исключить острую сердечную недостаточность. ЭхоКГ позволяет узнать состояние перикарда и стенок сердца, плотность клапанов
Диагностика сердечных поражений занимает одно из главных мест в лечении этого заболевания, поскольку ранняя терапия позволяет предотвратить неприятные последствия.
Ангиография позволяет оценить состояние коронарных сосудов, обнаружить аневризмы и тромбозы. Дополнительно могут назначить УЗИ почек — это является мерой для предотвращения почечной недостаточности из-за повреждения артерий.
Определение болезни. Причины заболевания
Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
Впервые болезнь описана в Японии в 1967 году доктором Томисаку Кавасаки и впоследствии была признана во всём мире как важнейшее заболевание детского возраста . Синдром Кавасаки является наиболее распространённой причиной болезней сердца у детей в развитых странах.
Причины возникновения болезни Кавасаки до конца не изучены, долгое время к ним относили инфекции. На это указывало увеличение числа заболевших в конце зимы и весны и волнообразное географическое распространение эпидемий. Болезнь Кавасаки редко встречается у детей младше четырёх месяцев. Это позволяет предположить, что материнские антитела могут обеспечивать пассивный иммунитет . Подозреваемыми инфекционными агентами были стафилококки, стрептококки, микоплазмы или хламидии, вирусы, такие как аденовирус, парвовирус или вирус Эпштейна ― Барра. Однако в носоглотке, ротоглотке, на коже или в кале больных возбудители выявлены не были . Также было выдвинуто предположение об аутовоспалительном происхождении болезни Кавасаки .
От болезни Кавасаки страдают все этнические группы, но особенно высок уровень заболеваемости в азиатских странах, среди японцев и корейцев, а также при их миграции в другие страны. Частота встречаемости болезни выше среди братьев, сестёр и близнецов, что предполагает генетический вклад в развитие синдрома . По данным на 2008 год, заболеваемость болезнью Кавасаки в Японии составляет 219 случаев на 100 000 детей, на Тайване — 69, в США — 9–19, в Великобритании — 8 . Исследования выявили несколько генов, повышающих восприимчивость к заболеванию и её последствиям в различных этнических популяциях. К ним относятся FCGR2A, CD40, ITPKC, FAM167A-BLK и CASP3, а также гены, влияющие на ответ после введения внутривенного иммуноглобулина и способствующие образованию аневризмы (выпячиванию стенки артерии). На сегодняшний день вопрос генетического вклада в болезнь Кавасаки интенсивно изучается во всём мире.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы болезни
Различают 3 периода генерализованного васкулита:
- Острый. Длиться первые 7–10 дней.
- Подострый с продолжительностью 2–3 недели.
- Период реконвалесценции (выздоровления). Занимает от нескольких месяцев до 2 лет.
Синдром Кавасаки у детей начинается резко и бурно. Температура поднимается до 39,0–40,0 градусов, носит перемежающийся характер, сохраняется на протяжении первых 5–7 дней, а без лечения – до 2 недель. Увеличение продолжительности лихорадочного периода – плохой признак для дальнейшего прогноза. На фоне фебрильной температуры увеличиваются региональные (чаще шейные) лимфоузлы, присоединяются симптомы выраженной интоксикации – сильная слабость, учащение пульса, боли в животе, тошнота, диарея. Ребенок тяжело переносит болезнь, становясь раздражительным, беспокойным. Он часто плачет, отказывается от пищи, плохо спит.
Кожные проявления развиваются на протяжении первых 5 недель болезни. На теле появляются мелкие волдыри, скарлатино- или кореподобная сыпь. Ее элементы располагаются на конечностях, теле, в паху. Постепенно на стопах и ладонях появляются покрасневшие участки, кожа уплотняется, начинает болеть, из-за чего ограничиваются движения пальцами. Стопы отекают. Высыпания проходят через 7 дней после появления, а эритема сохраняется до 3 недель, после чего кожа начинает шелушиться.
Поражение слизистых в остром периоде проявляется в виде конъюнктивита обоих глаз. У некоторых к нему присоединяется передний увеит – воспаление одновременно нескольких элементов сосудистой оболочки глаз. Слизистая рта краснеет, становится сухой, губы покрываются болезненными кровоточащими трещинками, миндалины увеличиваются, цвет языка меняется на малиновый.
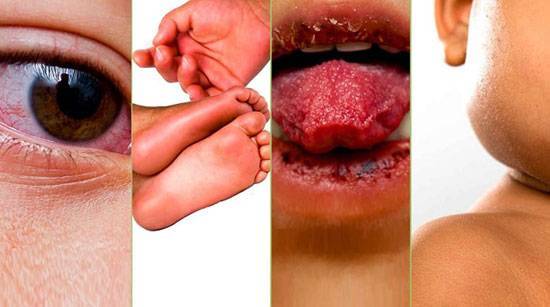 Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
Изменения со стороны сосудов и сердца при болезни Кавасаки у детей приводят к развитию миокардита с болями, тахикардией или аритмией, одышкой, осложняющегося часто острой недостаточностью сердца. Реже воспаляется околосердечная сумка – перикард – и формируется митральная либо аортальная недостаточность. У 25% больных на 5–7 неделе возникают расширения отдельных участков стенок коронарных сосудов. Не исключено появление аневризм подключичных, локтевых или бедерных артерий.
Поражение суставов выявляют примерно у 35% больных, у которых воспаляются как мелкие, так и крупные суставы с соответствующей симптоматикой.
Воспаление коронарных артерий при синдроме Кавасаки у взрослых приводит к потере их эластичности и множественным аневризмам (расширениям), вследствие чего у них резко возрастает риск развития дистрофии или инфаркта миокарда, тромбозов, кальциноза и раннего атеросклероза. Пациентов беспокоят боли в сердце и суставах, нарушение сердечного ритма и работы пищеварения. В отдельных случаях возможно развитие менингита, уретрита, поражения органов пищеварительного тракта.
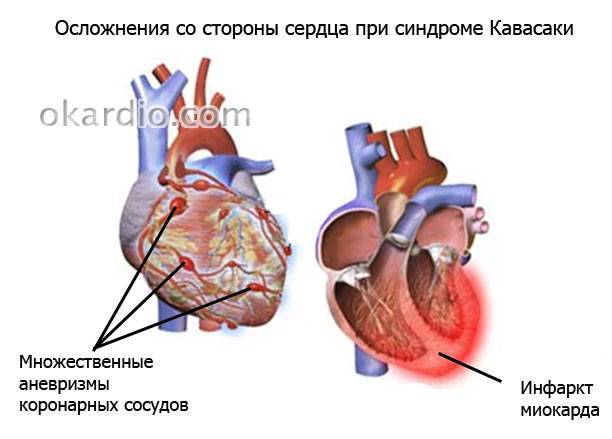
У больного возникают проблемы с выполнением привычной физической нагрузки. Некоторые повседневные действия, такие как подъем в гору, быстрая ходьба или бег, поднятие тяжестей, становятся затруднительны.
После лечения патологические расширения стенок сосудов у взрослых остаются, но со временем уменьшаются и могут исчезнуть полностью.
Симптомы
Болезнь Кавасаки характеризуется наличием нескольких специфичных симптомов. Диагностика заболевания преимущественно основывается на обнаружении данных клинических признаков.
Появление только одного симптома не является диагностически значимым. Для установления диагноза потребуется обнаружение не менее 4 признаков.
К наиболее специфическим симптомам относят:
Появление сыпных элементов на теле.
Практически все туловище, включая конечности и даже паховую область, покрывается сыпью. Она напоминает внешне коревую. Элементы могут быть настолько многочисленными, что кожные покровы приобретают равномерный красный, «пылающий» цвет. В ряде случаев сыпь появляется только на ногах.
Покраснение ладошек и стоп.
Они становятся ярко-малиновыми. С течением болезни кожа начинает шелушиться и отторгаться. На ногтях можно увидеть многочисленные канавки и борозды.
-
Изменения в ротоглотке и зеве.
Ротовая полость становится ярко-красного или даже малинового цвета. На языке могут образовываться пупырышки и различные воспаления. Губы растрескиваются. На красной кайме рта и слизистых оболочках появляются корочки. -
Развитие конъюнктивита.
Склеры становятся инъецированными. Усиливается слезотечение и светобоязнь. Глаза сильно краснеют. В некоторых случаях появляется отек век. Часто малыши стараются находиться в полутемных помещениях, так как это приносит им выраженное улучшение самочувствия.
Увеличение шейных лимфатических узлов.
Они становятся уплотненными, спаянными с кожей. Обычно лимфатические узлы увеличиваются от 1,5 до 2 см. При тяжелом течении их становится видно даже со стороны.
Все течение заболевания проходит в своем развитии несколько последовательных стадий:
Острой лихорадки.
Обычно развивается в первые 7-10 дней с момента начала болезни. Сопровождается появлением высокой лихорадки — более 39-40 градусов. Она плохо поддается снижению, даже несмотря на использование жаропонижающих средств. К концу данного периода появляется конъюнктивит, а также специфичные изменения со стороны полости рта и на кожных покровах.
-
Подострый период.
Длится около 6 недель. Характеризуется нормализацией температуры тела и появлением первых аневризм в кровеносных сосудах. Сопровождается стойкими кожными проявлениями. Если во время данного периода температура тела резко нарастает вновь, то это может быть весьма неприятным предвестником нового рецидива заболевания. -
Период выздоровления.
Постепенно проходят все неблагоприятные симптомы. Самыми последними видимыми изменениями становятся лишь поперечные полоски на ногтях. Возникшие аневризмы кровеносных сосудов постепенно проходят. Это происходит только при своевременно назначенной интерферонотерапии. - Если заболевание было выявлено достаточно поздно, что привело к развитию у ребенка осложнений, то в таком случае говорят о переходе болезни в хроническую форму.
Она сопровождается развитием отдаленных неблагоприятных последствий. Такие детки требуют постоянного наблюдения у инфекциониста и врача-кардиолога.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
- Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
- НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.
Диагностика
Так как при болезни Кавасаки могут возникать опасные для жизни осложнения, то врачи пришли к выводу о том, чтобы диагностика была наиболее простой и быстрой.
Выходом из ситуации послужила Американская классификация, позволяющая заподозрить заболевание на раннем этапе. Для этого совсем не нужны специальные тесты и анализы.

Лабораторные и инструментальные методы диагностики носят в этом случае вспомогательный характер. В основном они нужны для того, что вовремя обнаружить опасные осложнения.
Для того чтобы подтвердить диагноз болезни Кавасаки и выявить осложнения, доктора назначают:
Общий анализ крови. Многократное увеличение СОЭ свидетельствует о наличии аутоиммуного воспаления. Изменения в лейкоцитарной формуле могут показать присутствие вирусной или бактериальной инфекции в организме.
- Биохимическое исследование. Превышение С-реактивного белка свидетельствует о развитии системного иммунного воспаления. Во всем остром периоде болезни данный показатель значительно превышает норму. Также повышается уровень альфа1 — антитрипсина.
- Эхокардиография сердца. Проводится несколько раз: в момент первого установления диагноза, спустя 14 дней с начала болезни и по прошествии двух месяцев. Такая последовательность позволяет докторам не пропустить начало развития осложнений заболевания.
- ЭКГ. Выявляет скрытые нарушения сердечного ритма. При болезни Кавасаки могут развиваться различные аритмии или тахикардия. Обнаружить эти изменения очень легко, используя ЭКГ. Детям, которые перенесли данное заболевание, исследование сердца проводится регулярно.
- Рентгенография органов грудной клетки. Дает описание анатомического строения сердца и крупных сосудов. Позволяет выявить аневризмы, возникшие в крупных кровеносных сосудах. Данный метод также применяется для выявления скрытых и отдаленных последствий болезни.